Инфаркт миокарда: что это такое, лечение, симптомы, причины, признаки, профилактика
Определение.
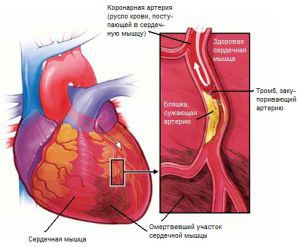
Что такое инфаркт миокарда
Инфаркт миокарда (ИМ) часто связан с формированием окклюзирующего тромбоза. Тромб часто подвергается спонтанному лизису через несколько дней, но к этому моменту уже формируются необратимые повреждения миокарда. Без лечения артерия, в русле которой произошел инфаркт, остаётся закрытой у 30% больных. Процесс инфаркта длится несколько часов, и поэтому большинство больных поступают, когда ещё есть возможность спасти миокард и улучшить прогноз.
Как правило, инфаркт развивается на фоне следующих заболеваний в качестве осложнения:
- атеросклероза;
- гипертонии;
- ишемической болезни сердца.
Шок при инфаркте миокарда часто (более чем в 70% случаев) развивается вследствие дисфункции ЛЖ. Вместе с тем шок может возникать при инфаркте ПЖ и множестве механических аномалий сердца, например при тампонаде сердца после инфаркта и при разрыве стенки желудочка, приобретённом дефекте межжелудочковой перегородки (инфаркт и разрыв перегородки) и острой митральной регургитации.
Серьёзная систолическая дисфункция миокарда вызывает уменьшение сердечного выброса, АД и коронарного кровотока. Состояние усугубляется периферической вазоконстрикцией. Все эти факторы, действуя вместе, создают замкнутый круг кардиогенного шока.
Гипотензия, олигурия, озноб и липкий пот — признаки низкой производительности сердца, тогда как одышка, гипоксия, цианоз и инспираторные хрипы в базальных отделах лёгких являются типичными признаками отёка лёгких.
Вышеперечисленные данные можно использовать, чтобы разделить больных с острым инфарктом миокарда на четыре гемодинамические подгруппы.
Жизнеспособный миокард, окружающий зону инфаркта, может плохо сокращаться в первые дни после инфаркта, а затем сократимость восстанавливается. Этот феномен известен как гибернация миокарда и означает, что при острой СН следует улучшать метаболизм миокарда в надежде на улучшение сократительной функции.
Нормальный сердечный выброс. Отёка лёгких нет.
Нормальная работа органов (компенсированная); прогноз благоприятный, лечения не требуется.
Нормальный сердечный выброс. Отёк лёгких.
Развивается вследствие умеренной дисфункции ЛЖ; лечение — диуретики и вазодилататоры.
Сердечный выброс снижен. Отёка лёгких нет.
Часто развивается при комбинации инфаркта ПЖ и гиповолемии из-за уменьшенного потребления жидкостей, рвоты и неправильно подобранной диуретической терапии. Таких больных легче лечить, если введён катетер Сван—Ганца посредством внутривенного вливания растворов.
Сердечный выброс снижен. Отёк лёгких.
Развивается при обширном поражении ЛЖ, прогноз неблагоприятный. Требуется назначение диуретиков, вазодилататоров и инотропных препаратов.
Инфаркт миокарда у пожилых людей
Атипичные проявления: чаще с анорексией, усталостью и утомляемостью, нежели с болью в грудной клетке.
Фатальные случаи: частота увеличивается значительно.
Увеличение выживаемости на фоне лечения: не зависит от возраста. Абсолютный выигрыш терапии, основанной на принципах доказательной медицины, может быть наилучшим вариантом у пожилых людей.
Опасности терапии: увеличиваются с возрастом и отчасти связаны с ростом сопутствующей патологии.
Качество доказательств: пожилые больные, в том числе с сопутствующими заболеваниями, поступали в центры для лечения ИМ. Соотношение риска и пользы при многих методах лечения (тромболизис, первичное 4KB) у пожилых людей не выяснено.
Причины инфаркта миокарда
Инфаркт миокарда чаще всего возникает на почве атеросклероза венечных артерий, вследствие образования тромботической закупорки крупных артериальных стволов, почему это заболевание и рассматривается в разделе атеросклеротического поражения сердца.
Реже, приблизительно в 1/10 случаев, инфаркт миокарда вызывают эмболии венечных сосудов при эндокардитах, ревматический коронарит; поражение венечных артерий при облитерирующем тромбангите, при узелковом периартериите, сифилитическое сужение устьев венечных сосудов. Однако по существу в основе патогенеза инфаркта миокарда и при коронаросклерозе наибольшее значение имеют неврогенные функциональные факторы, что доказывают те случаи, когда при смерти от инфаркта миокарда венечные сосуды на вскрытии оказываются неизмененными, и причиной инфаркта признают тяжелый длительный спазм сосудов.
Особенно велика роль в происхождении инфаркта миокарда, как и более легких форм стенокардии, нарушений корковой деятельности. Клинике хорошо известны случаи внезапной смерти после нервных потрясений, которые нередко рассматривались раньше как смерть от паралича сердца, но в основе которых в действительности лежат тяжелые нарушения венечного кровообращения сердца, когда на вскрытии находят острую закупорку той или другой венечной артерии сердца, а инфаркт мышцы сердца как таковой нередко еще не успевает оформиться.
В свою очередь острая закупорка венечного кровообращения с изменением давления внутриартериальных стволов, изменением питания и механической целости самих сосудистых стенок, а также возникающий вслед за тем миомалятический очаг в мышце сердца являются очагом возбуждения сосудисто-миокардиальных рецепторных полей, что в первую очередь и обусловливает путем нервнорефлекторных связей тяжелые симптомы со стороны всей сердечно-сосудистой системы (развитие коллапса и сердечной недостаточности), кровообращения и трофики легких (с нередким развитием отека легких), центральной нервной системы и т. д.
Таким образом, инфаркт миокарда, как и атеросклероз в целом, следует признать типичным кортико-висцеральным заболеванием, в котором, однако, привлекают наибольшее внимание и наиболее изучены грубо органические стадии процесса и неправильно подчеркивается лишь местный характер заболевания—поражение венечных артерий и мышцы сердца.
Инфаркт миокарда в отличие от простой стенокардии клинически характеризуется длительным приступом тяжелых болей, острой сердечнососудистой недостаточностью и последующими реактивными явлениями вследствие рассасывания миомалятического участка, а также рядом других осложнений.
Между инфарктом миокарда и простой стенокардией можно представить переходные формы, так как, возможно, и более тяжелые случаи простой стенокардии сопровождаются мельчайшими кровоизлияниями в мышцу сердца или некробиотическими изменениями в миокарде, что может лежать и в основе скоропреходящих сдвигов электрокадиограммы у этих больных.
Длительно прогрессирующее, даже полное атеросклеротическое запустевание коронарных артерий может протекать без ярко выраженных приступов стенокардии или сердечной астмы, но, несомненно, может приводить и к типичному инфаркту миокарда, что подчеркивает ведущее значение в развитии инфаркта миокарда функционального неврогенного фактора.
Инфаркт миокарда на почве коронаротромбоза (о нем и будет идти) развивается преимущественно у мужчин в возрасте 40—60, чаще 50—60 лет, но иногда и 35—40 лет, в виде исключения и у более молодых; лишь 1/10 всех случаев приходится на женщин, преимущественно страдающих гипертонической болезнью.
Заболевают чаще лица, вообще склонные к атеросклерозу и болезням обмена веществ, с гипертонией, ожирением, диабетом и ведущие малоподвижный образ жизни.
Инфаркт миокарда обычно наступает в состоянии покоя, нередко ночью во время сна, когда, вследствие нарушения связи коры и подкорки, повышения тонуса блуждающего нерва и полного покоя тела, кровообращение в венечных сосудах ухудшается и легче может развиться тромбоз; инфаркт может возникнуть также после неприятных эмоций, тяжелых переживаний, вследствие присоединяющегося спазма венечных артерий. Дальнейшими провоцирующими поводами могут быть: падение артериального давления, значительное замедление кровотока, повышение свертываемости крови при послеоперационном коллапсе, после гриппа и других инфекций и т. д., а по последним данным—также кровоизлияние в атеросклеротическую бляшку венечной артерии при резком физическом напряжении или при травме грудной клетки. В подобных случаях полной закупорке артерии предшествуют нетипичные продромальные явления (боли).
По локализации выделяют передний и задний инфаркт.
Передний инфаркт (или передне-верхушечный с поражением верхушки сердца и прилежащих частей желудочков) имеет место при закупорке нисходящей ветви левой венечной артерии, поражаемой особенно часто.
Задний инфаркт (или задне-базальный) происходит при закупорке правой венечной артерии с поражением задней стенки желудочков и межжелудочковой перегородки с расположенной в ней проводящей системой или при закупорке огибающей ветви левой венечной артерии.
Правый желудочек даже при закупорке правой венечной артерии обычно страдает меньше, так как более тонкая его стенка лучше обеспечивается кровью самого сердца, а также за счет обратного тока крови из тебезиевых вен, впадающих непосредственно в полость желудочков. Венечные артерии являются функционально конечными, так как имеющиеся анастомозы не предотвращают некроза выключенного из кровообращения участка; со временем анастомозы значительно расширяются, и кровообращение восстанавливается. Очаг размягчения (миомаляции) уплотняется (консолидируется) в течение 6—8 недель; в дальнейшем остается все более стягивающийся рубец. В острой стадии распространенный некроз может привести к разрыву сердца, но чаще распространенный некроз приводит к развитию хронической аневризмы сердца на месте истончающегося рубца. Микроскопическое исследование позволяет установить давность инфаркта но наличию миолиза, клеточной инфильтрации, образования фибробластов.
Нередко свежие инфаркты обнаруживают наряду с рубцами от старых инфарктов или же одновременно имеется несколько инфарктов.
Если ишемия миокарда сохраняется в течение определенного времени (даже в покое [нестабильная стенокардия]), то примерно в течение часа возникает некроз тканей — инфаркт миокарда. В 85 % случаев это происходит вследствие острого тромбоза участка коронарной артерии, суженного атеросклеротической бляшкой.
К факторам способствующим тромбообразованию, относятся:
- турбулентность;
- разрыв атеромы с обнажением коллагена.
Оба этих события:
- активируют тромбоциты (агрегация, адгезия и спазм сосудов в результате высвобождения тромбоксана);
- нарушают функции эндотелия, вследствие чего отсутствуют синтезируемые им вазодилататоры (NO, простациклин) и антитромботические вещества (тканевой активатор плазминогена [tPA], антитромбин III, гепарина сульфат, протеин С, тромбомодулин и простациклин).
К редким причинам инфаркта миокарда относятся воспалительные заболевания сосудов, эмболии (эндокардит, протезы клапанов), значительный спазм коронарных артерий (например, после приема кокаина), увеличение вязкости крови.
Симптомы и признаки инфаркта миокарда
Симптомы:
- Длительная боль в груди.
- Грудная клетка, горло, руки, эпигастрий, спина.
- Тревога и страх смерти.
- Тошнота и рвота.
- Одышка.
- Коллапс/синкопе
Физические признаки:
- Признаки симпатической активации: бледность, потливость, тахикардия.
- Признаки вагусной активации: рвота, брадикардия.
- Признаки нарушений сократительной функции миокарда:
- гипотензия, олигурия, холодные конечности;
- слабое наполнение пульса;
- третий тон сердца;
- уменьшение громкости первого тона сердца;
- диффузный верхушечный толчок;
- крепитация в лёгких.
- Признак тканевого повреждения (некроза миокарда) — лихорадка.
- Признаки осложнений, например митральной регургитации, перикардита
Боль является основным симптомом при ИМ. Кроме того, типичны одышка, рвота, коллапс или синкопе. Боль локализуется в том же месте, что и стенокардия, но обычно она сильнее и длится дольше. Иногда боль достигает чрезвычайной интенсивности, а выражение лица и бледность больного однозначно указывают на серьёзность ситуации. Одышка бывает часто, иногда это единственное проявление ИМ. Некоторые случаи ИМ остаются незамеченными.
Безболевой, или немой, ИМ характерен для пожилых людей и больных сахарным диабетом. Синкопе развивается при аритмии или выраженной гипотонии. Рвота и синусовая брадикардия связаны со стимуляцией вагуса и обычно наблюдаются при нижней локализации ИМ. Тошнота и рвота также возможны при назначении опиатов для обезболивания. Иногда инфаркт протекает вообще без клинических признаков.
Внезапная смерть от фибрилляции желудочков или асистолии может наступить молниеносно. Если больной пережил эту критическую стадию, вероятность опасных аритмий сохраняется, но уменьшается с каждым часом. Поэтому жизненно важно, чтобы больной сразу обращался за помощью при возникновении симптомов. Развитие сердечной недостаточности свидетельствует о массивном поражении миокарда.
Клиническую картину инфаркта описали впервые подробно В. П. Образцов и Н. Д. Стражеско (1910). Она складывается в основном из ряда ведущих признаков, которые можно сгруппировать следующим образом:
- тяжелый длительный болевой приступ—status anginosus, не поддающийся действию сосудорасширяющих средств;
- явления острой сердечно-сосудистой недостаточности, нередко с преобладанием в первые часы или дни сосудистого коллапса (падение артериального и венозного давления, нитевидный пульс, пепельносерый цианоз), а затем сердечной недостаточности (расширение сердца, ритм галопа, сердечная астма, отек легких, повышение венозного давления, иногда падение пульсового давления, застойная печень, мерцательная аритмия). Может наступить и внезапная смерть, повидимому, чаще от мерцания желудочков или от тяжелого сосудистого коллапса;
- реактивные общие и местные явления, развивающиеся в ближайшие дни: повышение температуры, лейкоцитоз, ускоренная реакция оседания эритроцитов, перикардит, описанный впервые В. М. Кернигом в 1904 г. (pericarditis epistenocardica) как следствие распространения очага размягчения до перикарда, и пристеночный тромбоэндокардит на место инфаркта, опасный как возможный источник эмболии в сосуды внутренних органов, конечностей и др.
К более редким осложнениям относятся также рефлекторные спазмы периферических артерий, разрыв перегородки с возникновением шума, как при врожденном дефекте межжелудочковой перегородки, разрыв стенки желудочка (обычно острой аневризмы сердца) с острой смертельной тампонадой сердца и др.
Отдельные симптомы инфаркта миокарда заслуживают более подробного описания.
Основным проявлением острого инфаркта миокарда является внезапная и очень сильная боль в груди. Также инфаркт миокарда иногда проявляется ощущением жжения за грудиной, которое может быть ошибочно принято за изжогу или признак расстройства пищеварения. При возникновении сильной давящей боли в груди, не дающей глубоко вздохнуть или длящейся 20 минут и более, необходимо немедленно обратиться к врачу. Лучше всего вызвать «скорую помощь».
За несколько дней до инфаркта пациенты нередко ощущают быструю утомляемость, слабость, покалывания в груди, ухудшение настроения. Однако на эти симптомы обычно не обращают внимания, упуская время, когда можно принять меры по недопущению развития инфаркта.
Когда инфаркт миокарда произошел, ощущения больных могут несколько различаться. Одни чувствуют внезапную острую боль в загрудинной области и большую тяжесть в груди, другие — «рвущую» боль в груди, жжение, горение, «пожар» в груди. В некоторых случаях болевые ощущения начинаются в руке или плече, затем переходят в челюсть и далее в область сердца.
Кроме резкой и внезапной боли, развитие инфаркта миокарда сопровождается беспокойством, тревогой, нервным возбуждением, резкой слабостью, потоотделением и побледнением кожных покровов.
Таковы классические симптомы инфаркта миокарда. Однако в ряде случаев может и не наблюдаться столь ярко выраженных проявлений, что, естественно, усложняет постановку диагноза. Иногда инфаркт миокарда развивается без сопутствующих сильных болей и общего тяжелого состояния. В частности, боли могут ощущаться только при ходьбе, как это характерно для стенокардии. Следует отметить, что обострение стенокардии, заставляющее пациента обратиться за помощью к врачу, способствует своевременному выявлению предынфарктного состояния — позволяет вовремя принять соответствующие профилактические меры.
Боли локализуются чаще в середине или нижней трети грудины (в отличие от простой стенокардии), нередко одновременно или даже преимущественно в подложечной области, с необычными иррадиациями по всему животу, а также в шею, конечности и т. д. Боль и тяжесть в сердце держатся часами (status anginosus), достигая чрезвычайной силы, почему больные для описания ее применяют самые выразительные сравнения («как будто на груди стоит лошадь всеми четырьмя копытами и лежит 100-пудовая гиря», по выражению одного больного). Однако при тщательной регистрации ощущений больного можно установить повторные обострения и облегчения боли. Боль не носит пульсирующего характера. В противоположность простой стенокардии больные не прикованы к месту: они беспокойны, мечутся в постели. Нитроглицерин не облегчает болей, и только большие дозы морфина или пантопона дают успокоение.
Коллапс. Нередко врач застает больного лежащим низко в постели, в поту, с тоскливым взглядом, жалующимся, кроме болей, на тошноту и рвоту; отмечается разлитой пепельносерый цианоз, пульс малый, частый, шейные вены спавшиеся. Еще Образцов и Стражеско описали подробно при острой закупорке венечных артерий сердца, наряду с явлениями со стороны самого сердца (пресистолический ритм галопа и др.), такие признаки сосудистой недостаточности, как нитевидный пульс, почти пустые вены при вскрытии их, холодную цианотическую кожу (status algidus cyanoticus). Артериальное давление падает до 90—70 мм ртутного столба и ниже. Все это—следствие нервнорефлекторного (от боли) и гуморального (от продуктов распада мышцы сердца) воздействия на сосудистый центр или на периферические сосуды: мозговая рвота— от малокровия мозга и т. д.
Часто на первый план спустя 2—4 дня выступает острая сердечная, преимущественно левожелудочковая, недостаточность: больной принимает вынужденное положение, сидит в постели, подпертый подушками, или в кресле, спустив ноги и упершись руками в ручки кресла, и ловит воздух во время приступа удушья, длящегося часами (status asthmaticus); легкие раздуты, выслушивается обилие хрипов.
Пульс может быть удовлетворительного наполнения в противоположность состоянию сосудистого коллапса. Однако нередко давление, особенно систолическое, оказывается сниженным и при бывшей ранее гипертонии; пульс учащен, могут наблюдаться желудочковые экстрасистолы, которых не было раньше,—признак угрожающего мерцания желудочков (мерцание желудочков часто является непосредственной причиной смерти при эксперименте с перевязкой нисходящей ветви левой венечной артерии у собак). Установить расширешю сердца трудно из-за раздутых легких; тоны могут быть поразительно глухи; при выслушивании можно констатировать ритм галопа, а спустя дня два—шум трения перикарда (при передних инфарктах), имеющий большое диагностическое значение.
Реже наступает и недостаточность правого сердца—при недостаточном кровоснабжении и правого желудочка или при наличии одновременно эмфиземы, пневмонии и т. д.; наблюдается набухание вен на шее, увеличение и чувствительность печени, постоянные резкие боли в подложечной области за счет растяжения капсулы печени (так называемый status gastralgicus).
Могут наблюдаться и такие редкие физические признаки, как внезапно возникший шум в сердце при разрыве перегородки; исследование мочи иногда обнаруживает гликозурию (как следствие гипергликемии) вследствие, видимо, значительного колебания тонуса нервной системы (гликозурия эта может иметь и диагностическое значение).
Спустя сутки температура повышается до 38—38,5°, редко выше. Лихорадка или субфебрильная температура держится до недели, но может возвращаться при рецидивах тромбоза. Уже рано находят нейтрофильный лейкоцитоз—до 10 000—12 000, даже до 20 000 и выше, а спустя 2—З дня появляется стойкое, хорошо отражающее динамику процесса ускорение РОЭ.
Ввиду закономерно наступающих изменений токов Действия в ишемической и особенно в отмирающей мышце сердца, электрокардиография является лучшим методом подтверждения и объективного изучения в клинике течения инфаркта миокарда. Уже с первых часов, реже лишь спустя дни, желудочковый комплекс электрокардиограммы резко изменяется. Нисходящее колено зубца R переходит в самом начале спуска в дугообразно выпяченный вверх интервал S—Т, заканчивающийся деформированным, нередко двуфазным плюс-минус зубцом Т. Одновременно обычно отмечается глубокий зубец Q, в течение 2—3 ближайших недель зубец Т становится покато заостренным книзу, V-образным—извращенный, так называемый коронарный зубец. Он возвращается к исходному состоянию лишь весьма постепенно, смотря по величине инфаркта, или остается так или иначе измененным годами.
Диагностика инфаркта миокарда
Электрокардиография
ЭКГ помогает подтвердить диагноз.
Самые ранние изменения ЭКГ представляют собой подъём сегмента ST.
Основным признаком трансмурального инфаркта служит появление патологического зубца Q более 0,04 с и более 25 % от суммарной амплитуды комплекса QRS. Этот зубец выявляется уже в течение первых суток развития инфаркта и связан с тем, что некротизированный миокард перестает генерировать электрический сигнал. Вследствие этого в момент, когда должна произойти деполяризация этого участка миокарда (первые 0,04 с), вектор возбуждения противоположного (нормального) участка сердца оказывается доминирующим в суммарном векторе. Таким образом, этот «0,04-вектор» указывает в сторону, противоположную инфаркту; так, например, при инфаркте передней стенки он регистрируется в отведениях V5, V6, l и aVL в виде глубокого зубца Q и низкого зубца R. При трансмуральном инфаркте задней стенки этот глубокий зубец Q не может быть зарегистрирован в стандартных отведениях.
Подъем сегмента ST на ЭКГ служит признаком ишемии, но (пока еще) не некроза миокарда. Он появляется:
при приступе стенокардии: при нетрансмуральном инфаркте; в самом начале трансмурального инфаркта; на границе трансмурального инфаркта, возникшего несколькими часами-днями ранее.
В случае гибели достаточно большого участка миокарда в кровь попадают ферменты и другие внутриклеточные компоненты погибших кардиомиоцитов. Для диагноза инфаркта миокарда важен не столько уровень этих показателей, сколько временное их повышение до максимальных значений. Активность миокардиальной креатинкиназы (КК-МВ [MB от англ. muscle (мышцы), brain (мозг)]) достигает максимального значения в 1-е сутки, аспартатаминотрансферазы (АсАТ) — на 2-е и миокардиальной лактатдегидрогеназы (ЛДГ) — на 3-5-е сутки. Однако, поскольку их концентрация в крови может увеличиться и при отсутствии инфаркта миокарда, сейчас диагностическим критерием считается изменение концентрации сердечного тропонина (сТ) в плазме. При этом сТ возрастает примерно через 3 ч, достигает максимума через 20 ч и постепенно снижается до нормальных значений на 10-14-й день после развития инфаркта.
Биохимические маркёры плазмы
При ИМ повышаются плазменные концентрации ферментов и белков, которые содержатся в клетках сердца. Биохимическими маркёрами для определения ИМ являются креатинкиназа (КК), более чувствительная и более кардиоспецифичная изоформа этого фермента (МВ-фракция КК), и кардиоспецифичные белки, тропонины Т и I. Кроме того, возможно небольшое поступление в кровь тропонинов при нестабильной стенокардии с минимальным поражением миокарда. Регулярное (обычно ежедневное) определение уровня маркёров позволяет проследить изменения их концентрации, так как именно изменение уровня маркёров диагностически значимо.
Часто встречается лейкоцитоз, достигая своего пика в первый день. С-реактивный белок также повышен при остром ИМ.
Рентгеновское обследование грудной клетки
Позволяет выявить отёк лёгких, не замеченный при физикальном обследовании. Размер сердца обычно нормальный, иногда возможна кардиомегалия из-за повреждения миокарда.
Эхокардиография
ЭхоКГ можно выполнить непосредственно у кровати больного. Метод очень полезен для определения функции ПЖ и ЛЖ; таких осложнений, как пристеночный тромб, разрыв сердца, митральная регургитация и излияние жидкости в перикард.
Течение, клинические формы, исходы инфаркта миокарда
Помимо атеросклероза, гипертонической болезни, стенокардии, к факторам риска развития инфаркта миокарда относятся:
- продолжительные и сильные физические нагрузки;
- эмоциональное напряжение;
- стресс;
- вредные привычки (курение, алкоголь);
- сахарный диабет;
- ишемическая болезнь сердца;
- регулярное переедание и избыточный вес;
- подагра;
- заболевания, связанные с нарушением обменных процессов;
- генетическая предрасположенность.
Очевидно, что далеко не все факторы риска развития инфаркта подконтрольны человеку. В первую очередь это относится к наследственной предрасположенности, возрастным характеристикам, а также наличию заболеваний, способствующих развитию инфаркта. Однако можно снизить риск инфаркта, минимизировать проявления негативных факторов.
Для этого нужно вести здоровый образ жизни, разумно регулировать физические нагрузки. Также следует периодически проходить медицинский осмотр у врача, не дожидаясь возникновения тревожных симптомов, а в случае их появления — тем более немедленно обращаться к врачу, не полагаясь на то, что все само собой пройдет. Нельзя заниматься самолечением — иногда это не менее опасно, чем полное игнорирование симптомов развивающегося заболевания.
Осложнения инфаркта
Возможные последствия инфаркта миокарда зависят от его локализации, размера и рубцевания. Кроме различных аритмий, среди которых острую угрозу для жизни представляет фибрилляция желудочков, существует риск ряда морфологических/механических осложнений:
- разрыв сухожильных хорд, приводящий к острой митральной недостаточности;
- перфорация межжелудочковой перегородки с шунтированием крови слева направо;
- падение CB;
- жесткие участки стенки желудочка (акинезия), образовавшиеся в результате рубцевания.
Вместе два последних вызывают увеличение КДО. Больший вред по сравнению с жестким постинфарктным рубцом представляет растягивающаяся зона инфаркта, поскольку она будет выпячиваться наружу в систолу (дискинезия). Из-за нее, при достаточном размере рубца, снижение СВ до опасного уровня (кардиогенный шок) будет более вероятным, чем в случае наличия жесткого рубца;
- наконец, возможен разрыв стенки желудочка в зоне инфаркта с развитием угрожающей жизни тампонады перикарда.
Аритмии.
Фибрилляция желудочков (ФЖ)
Развивается у 5—10% больных. Быстрая дефибрилляция обычно восстанавливает синусовый ритм. Быстро начатые догоспитальная реанимация и дефибрилляция способны спасти намного больше жизней, нежели тромболизис.
Фибрилляция предсердий
Это типичная, обычно преходящая аритмия. Однако если аритмия приводит к развитию быстрого желудочкового ритма с выраженной гипотонией или циркуляторным коллапсом, следует проводить кардиоверсию, немедленно примененяя синхронизированный постоянный ток. В других ситуациях для лечения используют дигоксин и β-адреноблокаторы. ФП (вследствие острого растяжения предсердий) — признак имеющейся или скрытой недостаточности ЛЖ, поэтому лечение может быть неэффективным, если не распознать сердечную недостаточность и не назначить правильное лечение. Антикоагулянтная терапия требуется при постоянной форме ФП.
Синусовая брадикардия.
АВ-блокада
АВ-блокада, осложняющая нижний ИМ, обычно временная, и часто она проходит после тромболизиса; наблюдается также положительная реакция на введение атропина (0,6 мг внутривенно, повторять по мере необходимости). Если состояние ухудшается вследствие развития АВ-блокады II или III степени, нужно установить временный пейсмекер. АВ-блокада, осложняющая передний ИМ, является более серьёзным состоянием из-за возможности внезапной асистолии; следует установить профилактический временный пейсмекер.
Ишемия
Постинфарктная стенокардия встречается почти у половина больных. У большинства имеется остаточный стеноз сосуда, отвечающего за инфаркт, несмотря на проведённый тромболизис, и это может вызывать стенокардию при наличии жизнеспособного миокарда в русле артерии; нет доказательных данных, что рутинная ангиопластика улучшает результат после тромболизиса. У некоторых больных окклюзия сосуда может вызвать стенокардию из-за раздражения системы коллатерального кровотока, которая компенсировала поражение в другом сосуде.
Целесообразно внутривенное введение нитратов (НТГ 0,6—1,2 мг/ч или изосорбида динитрат 1—2 мг/ч) и внутривенного (1000 ЕД/ч, титровать по тромбиновому времени) либо низкомолекулярного гепарина. Следует планировать проведение ранней коронарографии с переходом к ангиопластике. Ингибиторы рецепторов к гликопротеину IIb/IIIa эффективны у отдельных групп пациентов, в основном при 4KB.
Острая недостаточность кровообращения.
Перикардит
Может возникнуть на любом этапе болезни, чаще на 2-3-й день. Больного начинает беспокоить боль другого характера, усиливается на вдохе. Нестероидные и стероидные противовоспалительные средства нельзя назначать в раннем восстановительном периоде. Следует использовать наркотические анальгетики.
Постинфарктный синдром проявляется постоянной лихорадкой, плевритом и перикардитом и, вероятно, имеет аутоиммунный генез. Длительные и тяжёлые симптомы могут потребовать лечения аспирином, НПВП и даже кортикостероидами.
Механические осложнения
Кусочек некротизированной мышцы при свежем ИМ может оторваться или вызвать разрыв миокарда с развитием ужасающих последствий: повреждение сосочковых мышц может вызвать острый отёк лёгких и шок из-за быстрого развития митральной регургитации, которая проявляется III тоном сердца и пансистолическим шумом. При наличии выраженной клапанной регургитации шум иногда может быть тихим или даже отсутствовать. Чаще встречается менее выраженная митральная регургитация, которая нередко бывает преходящей.
Разрыв желудочка приводит к тампонаде сердца и заканчивается летально, хотя иногда удаётся поддержать больного с неполным разрывом до проведения экстренного хирургического вмешательства.
Эмболия
Тромб часто формируется на поверхности эндокарда в месте свежего ИМ, это приводит к системной эмболии и может вызвать инсульт или ишемию конечности.
Венозный тромбоз и лёгочная эмболия тоже встречаются, но на сегодняшний день всё реже и реже в связи с профилактическим использованием антикоагулянтов и ранней активизацией больных.
Нарушение функции желудочков, ремоделирование желудочков и желудочковая аневризма
Острый трансмуральный ИМ часто завершается истончением и растяжением пораженного участка; это вызывает увеличение давления на стенку и постепенную дилатацию и гипертрофию оставшейся части желудочка (ремоделирование желудочков). По мере дилатации желудочка эффективность его работы уменьшается, развивается сердечная недостаточность. Расширение инфаркта занимает несколько дней или недель, ремоделирование желудочков — несколько лет. иАПФ замедляют позднее ремоделирование желудочков и предотвращают развитие СН.
Аневризма ЛЖ развивается примерно у 10% больных, преимущественно с постоянной окклюзией сосуда, имеющего отношение к инфаркту. Признаками аневризмы являются парадоксальная пульсация грудной клетки, иногда наличие необычной выпуклости силуэта сердца. ЭхоКГ является методом диагностики. Хирургическое удаление аневризмы характеризуется высокой смертностью, однако иногда вмешательство крайне необходимо.
Профилактика инфаркта миокарда
Профилактика инфаркта миокарда совпадает в общем с профилактикой коронаросклероза (как наиболее частой причины инфаркта миокарда) и простой стенокардии, так как по существу каждый приступ стенокардии создает угрозу инфаркта. При проведении профилактических мероприятий следует исходить из неврогенного происхождения инфаркта миокарда, устраняя различные очаги раздражения, которые могут нарушать рефлекторно венечное кровообращение сердца, понижая чувствительность раздраженных рецепторных аппаратов и поддерживая нормальную корковую регуляцию вегетативных процессов. Огромное значение имеет широкая профилактическая физическая культура, культура умственного труда, гигиеническое питание и общий режим. Из специальных мероприятий можно указать на применение гепарина или пиявок после травм грудной стенки или в самом начале тяжелого болевого приступа, чтобы предупредить прогрессирование коронаротромбоза.
Кровопускания, к которым часто прибегают при гипертонии, следует делать осторожнее, учитывая возможное усиление свертываемости крови, тем более что коронаросклероз—почти постоянное явление при тяжелой склеротической гипертонии. Резкое снижение артериального давления у больных атеросклерозом в послеоперационный период, после больших кровотечений, при гипогликемическом коллапсе предрасполагает к коронаротромбозу, что следует учитывать для своевременного принятия мер борьбы с коллапсом, а также для предупреждения этого осложнения.
Вторичная профилактика
Курение
Пятилетняя смертность продолжающих курить больных в 2 раза больше, чем у бросивших курить на момент ИМ. Отказ от курения — единственный и самый действенный вклад больного в своё будущее. Сделать более успешной попытку отказаться от курения может никотиновая заместительная терапия.
Гиперлипидемия
Поддержание идеальной массы тела, регулярные нагрузки улучшают долговременный прогноз.
Лечение инфаркта миокарда
Ввиду того что правильное ведение больного имеет большое влияние на исход острого периода, врач должен быть хорошо знаком с основными терапевтическими мероприятиями и проводить их уже при подозрении на инфаркт миокарда или пока этот диагноз не будет отвергнут.
Первое правило—предоставление больному максимального покоя. Больного не надо транспортировать в больницу, если приступ случился дома; ему запрещают даже малейшие движения в постели, обеспечивают постоянный дневной и ночной уход. Впрочем, в отдельных случаях (когда инфаркт произошел на улице, на работе и т. д.) больного приходится срочно транспортировать в больницу, обеспечивая максимально покой (на носилках в машине по хорошей дороге, не производить санитарной обработки и т. д.).
Боль, являющаяся самым тягостным симптомом и источником болевого коллапса, требует немедленного устранения. Впрыскивают под кожу 0,02 морфина или пантопона, а в наиболее тяжелых случаях вводят немедленно в вену морфин (0,01) с папаверином (0,03); папаверин применяют для устранения рефлекторного спазма соседних не пораженных анатомически артерий и ограничения, таким образом, размеров некротического очага, а также—как средство, наиболее надежно предупреждающее мерцание желудочков.
Целесообразно применение атропина, устраняющего вагусные реакции и обычно улучшающего переносимость морфина. Сосудорасширяющие средства с более стойким действием (эйфиллин, диуретин, теобромин) показаны также в расчете на то, что они способствуют образованию коллатералей. Обычно рекомендуют систематический курс внутривенных вливаний глюкозы с аскорбиновой кислотой.
При сосудистом коллапсе применяют кофеин, оказывающий, наряду с расширяющим коронарные и мозговые сосуды, возбуждающее действие на вазо (вено) моторные центры продолговатого мозга, а также камфору.
При резкой слабости левого сердца, очень глухих тонах, резкой тахикардии, ритме галопа, сердечной астме, а тем более при начинающемся отеке легких срочно применяют морфин, строфантин или T-ra Strophanthi в вену, банки, горчичники, вдыхание кислорода. Наперстянка противопоказана, так как при коронаросклерозе она вызывает усиление болей.
При желудочковой пароксизмальной тахикардии назначают 20% раствор MgS04 (15 мл в вену); если же он не действует, то хинидин внутрь, чтобы возможно скорее прекратить истощающую тахикардию. При назначении строфанта, способствующего мерцанию желудочков, целесообразно одновременно вводить папаверин и кофеин.
Ввиду опасности внезапной смерти от мерцания желудочков некоторые рекомендуют в каждом случае инфаркта миокарда профилактически применять хинидин, понижающий возбудимость патологически измененной мышцы сердца.
В последнее время считают показанным систематическое лечение свежего инфаркта сердца средствами, противодействующими свертыванию крови (дикумарин, гепарин, пиявки), имея целью предупредить дальнейшее развитие или повторение тромбоза венечных артерий, а также пристеночных тромбов в полости самого сердца или тромбоз вен. Лечение дикумарином и гепарином должно проводиться очень осторожно, под контролем содержания протромбина в крови.
По миновании первых дней больные соблюдают такой же строгий режим в течение 6—8 недель, в зависимости от величины инфаркта; они должны, как правильно указал Керниг еще в 1892 г., «находиться в условиях абсолютного покоя столько времени, сколько требуется, чтобы успел зарубцеваться участок размягчения сердечной мышцы».
Смерть может наступить в течение всего этого периода при физическом напряжении. Питание, очищение кишечника должны происходить без всякого физического напряжения больного.
О ходе процесса, величине инфаркта делать заключение до известной степени можно по общему состоянию больного, степени недостаточности кровообращения, температуре, реакции оседания эритроцитов, лейкоцитозу, динамике электрокардиограммы. Питание не должно быть избыточным и не должно вызывать метеоризма с высоким стоянием диафрагмы. Желателен, особенно при избыточном весе больного, субкалорийный режим с введением около 1 000, даже 800 калорий в день; ошибочным является усиленное питание больного. Резкое снижение калорийности безусловно уменьшает тканевой обмен и, следовательно, нагрузку на сердце.
При таком строгом покое могут оказаться необходимыми средства, регулирующие деятельность кишечника,—ревень, пурген, вазелиновое масло, а также средства против метеоризма (активированный уголь, ромашка, другие эфироносные травы); пища должна содержать достаточно шлаковых веществ (яблоки, чернослив и более грубая клетчатка). Курение безусловно запрещается.
После нетяжелых инфарктов трудно убедить больных соблюдать строгий постельный режим, хотя это совершенно необходимо во весь период рубцевания. Не следует, конечно, рисовать больному прогноз и слишком мрачными красками, чтобы не создавать отрицательной иатрогении.
По миновании 6—8 недель полного покоя больной при отсутствии противопоказаний постепенно, в течение 2—3 недель, переходит на комнатный режим; сначала он садится в постели, затем встает к обеденному столу и т. д. В этот период благоприятное влияние оказывает правильно проводимая (осторожно дозированная) лечебная физическая культура; потом больной начинает прогулки и постепенно включается в работу.
Раннее лечение
Больные с острым ИМ требуют немедленного доступа к врачу или фельдшеру и оборудованию для дефибрилляции. Пациент с сильной болью в грудной клетке также нуждается в немедленной медицинской помощи и обезболивании, поэтому уместно вызвать «скорую помощь».
Больные обычно госпитализируются туда, где есть возможность быстро провести необходимые исследования, начать мониторирование и процедуры восстановления. Если осложнений нет, больного можно активизировать на второй день и выписывать на 5—6-е сутки.
Обезболивание
Адекватное обезболивание необходимо не только для уменьшения сильного стресса, но и для снижения адренергического тонуса и, следовательно, предрасположенности к желудочковым аритмиям. Опиаты (обычно сульфат морфина или диаморфин) и противорвотные (сначала метоклопрамид 10 мг) должны быть введены через внутривенный катетер и титрованы путем введения маленьких одинаковых доз, пока пациент не почувствует себя комфортно.
Острая реперфузионная терапия
Тромболизис
Коронарный тромболизис помогает восстановить проходимость коронарных артерий, сохраняет функцию ЛЖ и повышает выживаемость. Успешный тромболизис способствует реперфузии, исчезновению боли, разрешению острого подъёма сегмента ST на ЭКГ и иногда к исчезновению преходящих аритмий (например, идиовентрикулярного ритма). Чем раньше начинают терапию, тем лучше результаты; любая задержка будет увеличивать повреждение миокарда.
В исследованиях доказано, что правильное использование тромболитиков снижает внутрибольничную смертность от ИМ на 25—50%, а исследования отдалённых результатов показали, что повышение выживаемости сохраняется как минимум 10 лет. В наиболее выгодном положении оказываются больные, которых начали лечить в первые часы; выбор препарата менее важен, чем время начала терапии. Тромболизис на догоспитальном этапе возможен, если врач обладает опытом, имеется прибор ЭКГ и больного долго (>30 мин) доставляют в стационар.
Стрептокиназу вводят внутривенно за 1 ч, это распространённый режим дозирования. Стрептокиназа — антиген, который иногда может вызвать серьёзные аллергические реакции. Вероятна также гипотензия, с которой можно справиться, если прервать инфузию, а затем продолжать её с меньшей скоростью. После применения стрептокиназы образуются антитела, которые сохраняются 5 лет и дольше. Эти антитела могут сделать повторную инфузию стрептокиназы неэффективной, поэтому рекомендуется использовать тромболитик без антигенной активности, если возможно, потребуется проведение тромболитической терапии в будущем.
Альтеплаза — генетически синтезированный препарат без аллергических свойств, редко вызывающий гипотензию. Стандартный режим дозирования продолжается более 90 мин.
У новых поколений аналогов ТПА больше период полувыведения, и их можно давать внутривенно болюсно. В крупномасштабных исследованиях показано, что тенектеплаза (ТНК) эффективнее, чем альтеплаза, снижает смертность и ИМ, при их применении одинакова частота внутричерепного кровотечения. Риск развития осложнений при введении препарата и риск крупного кровотечения меньше, что даёт возможность немедленно ввести его в отделении скорой помощи.
Ретеплазу (рПА) назначают как два болюсных введения. Клинические данные показывают такую же, как у альтеплазы, эффективность и несколько больший риск крупных кровотечений. Двойное болюсное введение является практическим преимуществом перед инфузией альтеплазы.
Вероятные преимущества и недостатки тромболизиса должны обсуждаться в каждом отдельном случае. Например, будет разумно назначить тромболитики больному с очевидным обширным передним ИМ, несмотря на наличие язвы желудка в фазе обострения. С другой стороны, риск при тромболизисе будет больше предполагаемых преимуществ у больного с похожим язвенным анамнезом, который поступил поздно и у которого имеется ограниченный нижний ИМ.
Чрескожные коронарные вмешательства (4KB)
В учреждениях, где можно быстро (за 3 ч) получить круглосуточный доступ к катетерной лаборатории, 4KB является методом выбора. Широкому распространению 4KB мешает большое количество, необходимых для оказания этой высокоспециализированной помощи. Поэтому тромболизис — процедура первой линии при реперфузионной терапии во многих стационарах. Некоторым больным тромболизис противопоказан либо он неэффективен у них. В таких случаях следует рассматривать необходимость раннего экстренного 4KB, особенно если имеются признаки кардиогенного шока.
Обеспечение проходимости сосуда
Антитромбоцитарная терапия
Пероральный приём 75—300 мг аспирина ежедневно повышает выживаемость (30% снижение смертности) сам по себе и усиливает эффективность тромболитической терапии. Первую дозу в 300 мг следует давать перорально в первые 12 ч. Терапию необходимо продолжать неопредёленно долго при отсутствии нежелательных эффектов. Комбинация аспирина с ранним применением клопидогрела уменьшает смертность ещё на 10% (не доказано, что возрастает вероятность кровотечений).
Антикоагулянты
Цикл лечения варфарином следует проводить при постоянной форме ФП, признаках обширного переднего ИМ, при выявлении пристеночных подвижных тромбов с помощью ЭхоКГ; у всех этих больных повышен риск системной тромбоэмболии.
Дополнительная терапия
β-Адреноблокаторы
Внутривенные β-адреноблокаторы уменьшают боль, вероятность появления аритмии и краткосрочную смертность у больных. От использования β-адреноблокаторов следует отказаться при сердечной недостаточности, АВ-блокаде или выраженной брадикардии. Длительно принимаемые (3-адреноблокаторы улучшают долгосрочную выживаемость и обязаны назначаться всем больным, которые переносят эти препараты.
Нитраты и другие препараты
Сублингвальный приём нитроглицерина (300— 500 нг) — ценное средство первой помощи при угрозе ИМ, а внутривенно вводимые нитраты (НТГ 0,6—1,2 мг/ч или изосорбида динитрат 1—2 мг/ч) используются при лечении недостаточности ЛЖ.
Долгосрочное лечение
Стратификация риска и дальнейшие исследования
У больных после острого ИМ прогноз зависит от степени повреждения миокарда, наличия значимых желудочковых аритмий.
Функция ЛЖ
Степень дисфункции ЛЖ можно примерно оценить при физикальном обследовании, при наличии изменений на ЭКГ и отёка лёгких, выявленного с помощью рентгенологического исследования. Однако формальное измерение функции желудочков проводят при ЭхоКГ или радионуклидном исследовании.
Ишемия
Больные без спонтанной ишемии, готовящиеся к реваскуляризации, должны пройти тест с нагрузкой через 4 нед после ИМ; это поможет выявить лиц с выраженной остаточной ишемией миокарда, требующих дополнительных исследований, и поддержать уверенность больных.
Всем больным со спонтанной ишемией, выраженной стенокардией при нагрузке или с резко положительным стресс-тестом необходимо проводить коронароангиографию с последующей ангиопластикой или шунтированием.
Аритмии
Наличие желудочковых аритмий в фазе выздоровления при ИМ является маркёром ухудшения функции желудочков и указывает на вероятность внезапной смерти. Эмпирическое антиаритмическое лечение обычно оказывается неэффективным либо представляет опасность, но у некоторых больных успешным становится проведение сложного электрофизиологического исследования и специфической антиаритмической терапии (включая установку кардиостимулятора).
Мобилизация и реабилитация
Существует гистологическое подтверждение, что некротизированная при ИМ мышца замещается фиброзной тканью за 4—6 мес, поэтому логично ограничить физическую активность в этот период. При отсутствии осложнений больной может сидеть на стуле на 2-й день, ходить в туалет на 3-й день, вернуться домой на 5-й день и, постепенно усиливая активность, вернуться к работе через 4—6 нед. Большинство больных могут продолжить вождение автомобиля через 4—6 нед.
Типичны эмоциональные проблемы в виде самобичевания, тревоги и депрессии, нужно уметь их распознавать и лечить. Многие больных всерьёз и надолго становятся инвалидами из-за психологического, а не физического состояния. Все они нуждаются в подробных разъяснениях и советах на каждом этапе болезни. Часто пациенты убеждены, что «стресс» стал причиной сердечного приступа, и могут поэтому значительно ограничить активность. Супруг больного и близкие люди также нуждаются в эмоциональной поддержке, информировании и консультации.
Стандартная программа реабилитации основана на ступенчатом протоколе упражнений с индивидуальной или групповой консультацией и обычно очень эффективна, а иногда улучшает долгосрочный прогноз.
Лекарственная терапия
Аспирин и клопидогрел
Низкие дозы аспирина уменьшают риск инфаркта и других сосудистых нарушений примерно на 25%, и их необходимо принимать ежедневно в течение всей жизни, если нет нежелательных побочных эффектов. Клопидогрел следует применять вместе с аспирином. Если существует непереносимость аспирина, его можно заменить клопидогрелом.
β-Адреноблокаторы
Длительное лечение пероральными (3-адрено-блокаторами снижает долгосрочную смертность примерно на 25% у больных после острого ИМ. К сожалению, некоторые пациенты не переносят эти препараты из-за брадикардии, АВ-блокады, гипотонии или наличия бронхиальной астмы. Больные с СН, необратимой хронической обструкцией дыхательных путей, поражением периферических сосудов получают аналогичную (если не большую) пользу при приёме β-адреноблокаторов в случае их переносимости; их состояние не должно препятствовать назначению этих препаратов.
Ингибиторы АПФ
Доказана способность длительно принимаемых иАПФ (эналаприл или рамиприл) воздействовать на ремоделирование желудочков, предотвращать развитие сердечной недостаточности, повышать выживаемость и сокращать частоту госпитализации. Больным с гиповолемией или гипотонией не стоит назначать иАПФ, так как они усиливают гипотонию и снижают коронарную перфузию. При непереносимости иАПФ можно применять легче переносимые блокаторы рецепторов к ангиотензину II (например, валсартан или кандесартан).
Прогноз при инфаркте миокарда
Почти у одной четверти больных с ИМ в отсутствие медицинской помощи смерть наступает через несколько минут. Прогноз поступивших в стационар намного лучше, 28-дневная выживаемость превышает 80%.
Ранняя смерть обычно связана с аритмией, а прогноз зависит от обширности повреждений миокарда. Неблагоприятными являются сниженная функция ЛЖ, АВ-блокада и постоянные желудочковые аритмии. Блокада ножек пучка Гиса и высокий уровень ферментов указывают на обширное поражение. Пожилой возраст, депрессия и социальная изоляция также ассоциируются с повышенной смертностью.
Из тех, кто пережил острую атаку, более 80% живут 1 год, 75% — 5 лет, 50% — 10 лет и 25% — 20 лет.
