Узелковый полиартериит: лечение, причины, признаки, симптомы. диагностика, классификация
Распространенность составляет 4-9 случаев на миллион населения в год.
Заболеванию чаще подвержены мужчины в возрасте 40-70 лет.
Наиболее часто поражаются почки, кожа, суставы, мышцы, периферические нервы и желудочно-кишечный тракт, но может быть вовлечен любой орган. В то же время легкие обычно не страдают. Заболевание, как правило, начинается с общих проявлений (например, с лихорадки, утомляемости). Для диагностики требуется биопсия или артериография. Лечение глюкокортикоидами и иммунодепрессантами часто бывает эффективным.
УПА встречается редко (от 2 до 33 случаев на миллион). В основном болеют люди среднего возраста. С возрастом заболеваемость увеличивается и достигает максимума на шестом десятилетии жизни.
Причины узелкового полиартеррита
Большинство случаев являются идиопатическими. Примерно у 20% больных выявляется гепатит В или С.
Причина неизвестна, но в развитии болезни участвуют иммунные механизмы. Вариабельность клинических и морфологических признаков указывает на существование многих патогенетических механизмов. Развитие УПА может быть связано с медикаментозной терапией. У пациентов с некоторыми лимфомами и лейкозами, а также РА и синдромом Шегрена может развиться системный васкулит, сходный с УПА.
Патологическая анатомия узелкового полиартериита
- Обычно в патологический процесс вовлекаются артерии малого и среднего калибра.
- Васкулит с фибриноидным некрозом начинается в средней оболочке и распространяется на внутреннюю и наружную оболочки. Опосредован отложением иммунных комплексов.
- Последствия: формирование аневризмы, кровотечения и тромбоз.
- При макроскопической (классической) форме поражаются почки (в 90% случаев), сердце (менее 70%, исключая легочные артерии), ЖКТ (50-70%), печень (50-60%), селезенка (45%), поджелудочная железа (25-35%). Капилляры обычно не поражаются.
- При микроскопии (микроскопический полиангиит) повреждается еще и капиллярная сеть, клубочки и легочные капилляры.
УПА характеризуется сегментарным трансмуральным некротизирующим воспалением артерий мышечного типа, наиболее часто в участках бифуркаций. В отличие от других васкулитов при УПА не вовлекаются посткапиллярные венулы и вены. Обычно имеются изменения на всех стадиях развития. На ранней стадии инфильтраты содержат полиморфноядерные нейтрофилы, иногда эозинофилы, позднее они состоят из лимфоцитов и плазматических клеток. Гранулематозное воспаление не возникает. Пролиферация интимы со сторичным тромбозом и окклюзией приводит к инфарктам. Ослабление стенок артерий мышечного типа может сопровождаться формированием аневризм и расслоением артериальных стенок.
Репаративный процесс сопровождается нодулярным фиброзом адвентиции.
Наиболее характерно поражение почек, кожи, периферических нервов, суставов, мышц и желудочно-кишечного тракта. Вовлекаются печень и сердце. Возможны ишемия и инфаркт почки, но гломерулонефрит не относится к числу признаков УПА. Пурпура для УПА нехарактерна.
Симптомы и признаки узелкового полиартериита
- Лихорадка, общая слабость, стремительное снижение веса (более 50% случаев).
- Артралгия, артрит, мягкие подкожные узелки (15% случаев), рвота, тошнота, абдоминальные боли (более 60%), ретинопатия, желудочно-кишечные кровотечения (6%), перфорация кишечника (5%), инфаркт (1,4%).
- Почечная недостаточность, АГ, ИМ, сердечная недостаточность и перикардит.
- Характерные проявления синдрома Черджа-Стросс включают аллергический ринит, полипоз, рецидивирующий бронхит и бронхиальную астму. Сердце вовлекается в 85% случаев, что проявляется выпотом в полость перикарда, перимиокардитом, фиброзным эндокардитом с систолической и диастолической дисфункцией.
- Гранулематоз Вегенера редко приводит к перикардиту и коронарному артерииту (10-20% случаев без летальных последствий). Может вызвать ИМ и внезапную смерть.
Симптоматика УПА сходна с таковой при многих болезнях. Течение может быть острым, пролонгированным, подострым с летальным исходом спустя несколько месяцев. Возможно также хроническое инвалидизирующее течение. Симптоматика в основном определяется локализацией и тяжестью заболевания. Возможно поражение только одного органа или системы.
Заболевание начинается с лихорадки, утомляемости, потливости по ночам, снижения аппетита и массы тела, общей слабости. Часто возникают миалгии и артралгии. Развивается очаговый ишемический миозит. Отмечаются слабость и болезненность пораженных мышц. Возможен артрит.
Периферическая нервная система. Обычно отмечается асимметричная периферическая нейропатия, например множественный мононеврит малоберцового, срединного или локтевого нерва с моторными и сенсорными нарушениями. При поражении дополнительных нервных стволов может формироваться картина дистальной симметричной полинейропатии.
ЦНС. Отмечаются головные боли. Возможны инсульты, иногда связанные с артериальной гипертензией.
Почки. Если поражаются артерии почек среднего калибра, могут возникать артериальная гипертензия, олигурия, ишемия и неспецифические изменения мочевого осадка с гематурией и протеинурией без клеточных цилиндров. Артериальная гипертензия может быстро прогрессировать. Разрыв аневризмы почечной артерии приводит к формированию периренальной гематомы.
Желудочно-кишечный тракт. Возможна перфорация желчного пузыря с развитием острого живота. Васкулит брыжеечных артерий вызывает боли в животе, тошноту, рвоту (с кровавым поносом или без него), мальабсорбцию, перфорацию кишечника и острый живот. Могут развиваться аневризмы артерий печени или кишечника.
Сердце. У некоторых пациентов развивается поражение коронарных артерий, которое обычно бывает асимптоматическим, но может сопровождаться болями. Сердечная недостаточность может быть обусловлена ишемической или гипертензионной кардиомиопатией.
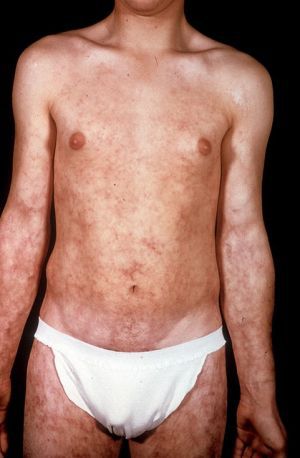
Кожа. Могут возникать сетчатое тело, кожные язвы, болезненные эритематозные узлы, буллезные или везикулярные высыпания, инфаркты или гангрена пальцев кистей или стоп. Узлы при УПА напоминают узловатую эритему (воспаление подкожной основы), но при УПА их формирование обусловлено некротизирующим васкулитом с поражением артерий среднего калибра, расположенных в глубоких слоях кожи и в подкожной основе.
Гениталии. Возможен орхит с тестикулярными болями и болезненностью.
Диагностика узелкового полиатрериита
- Клинические признаки.
- Биопсия.
- Ангиография, если нет пораженной ткани, доступной для биопсии.
УПА можно предположить при наличии необъяснимой лихорадки, болей в животе, почечной недостаточности, артериальной гипертензии, невралгий, слабости или болезненности мышц, подкожных узлов, язв кожи, болей в конечностях. Если у больного имеется слабо-выраженная неспецифическая симптоматика, установить диагноз значительно сложнее. Для уточнения диагноза клинические признаки сопоставляют с данными лабораторного исследования, что позволяет исключить другие заболевания. УПА так же можно предположить у пациента с системными проявлениями и двусторонним симметричным периферическим (обычно множественным) невритом (множественный мононеврит) с поражением крупных нервных стволов.
Диагноз подтверждается по данным биопсии при выявлении некротизирующего артериита или с помощью артериографии, которая показывает типичные аневризмы артерий среднего калибра. При магнитно-резонансной ангиографии можно обнаружить микроаневризмы, но некоторые изменения не выявляются из-за слишком малого размера. Магнитно-резонансная ангиография не относится к числу основных диагностических тестов. Биопсия клинически непораженной ткани обычно бесполезна, поскольку заболевание имеет очаговый характер. Биоптат должен быть получен из ткани, поражение которой может быть заподозрено по данным клинического исследования. При наличии соответствующих клинических признаков подкожная клетчатка, большеберцовый нерв или мышца для биопсии подходят больше, чем печень или почка. Если клинические признаки минимальны или отсутствуют, электромиография и исследование нервной проводимости помогают определить место для биопсии мышцы или нерва. При наличии кожных изменений показана биопсия кожи, включая глубокие ее слои и подкожную клетчатку. (Биопсия поверхностных слоев кожи дает ошибочные результаты.) Хотя микроскопические изменения в яичках встречаются часто, их биопсию не следует выполнять при отсутствии соответствующей симптоматики и наличии других доступных мест для биопсии. Кроме того, мужчины могут отказаться от такой процедуры.
Данные лабораторных тестов неспецифичны. Лейкоцитоз до 20000-40000/мл, протеинурия и микрогематурия являются наиболее частыми изменениями. Содержание ACT и АЛТ часто слегка повышено. Показаны тесты на гепатит В и С. Другие тесты выполняют при наличии клинических признаков других заболеваний: РА, СКВ или синдром Шегрена.
Классический УП является идиопатическим некротизирующим системным васкулитом, поражаются мелкие и средние артерии, реже — вены, и никогда не вовлекаются крупные артерии эластического типа. Заболевание связано с носительством вируса гепатита С.
Для гистологической диагностики наиболее безопасна биопсия подкожного узелка или nervus suralis. Особенность этой патологии заключается в сегментарности поражения с чередованием неизмененных и некротизированных участков. Ангиографически выявляется картина микроаневризм. В первую очередь повреждается внутренняя эластическая мембрана. Внутренняя эластическая мембрана инфильтрирована лейкоцитами, макрофагами. Граница между сосудом и интерстицием стирается. Фибриноидный некроз сосудистой стенки способствует экссудации полиморфно-ядерных лейкоцитов и эозинофилов. Именно в этих участках формируются аневризмы, тромбозы и инфаркты. Позже лейкоциты вытесняются лимфоцитами и эпителиоидными клетками, обеспечивающими заживление сосудов и организацию тромбов. Характерной морфологической особенностью служат утолщения пораженных артерий в виде муфт. Описанные изменения имеют сегментарный, узелковый характер. Все стадии васкулита наблюдаются одновременно: в одном препарате можно увидеть деструктивные васкулиты, тромбозы и склероз сосудов, что придает морфологической картине полиморфный характер.
Диагностические ошибки при выявлении УП обусловлены рядом причин:
- сегментарные изменения сосудов, поэтому небольшие тканевые фрагменты часто показывают отрицательные результаты;
- нередко одни и те же морфологические изменения могут быть при различных заболеваниях, в частности при СКВ, РА и др. Изолированный фибриноидный некроз сосудов для УП нехарактерен, но встречается при вторичных васкулитах при СКВ, РА и при злокачественной легочной гипертензии;
- изолированные или очаговые изменения, похожие на УП, могут быть обусловлены феноменом Артюса в аппендиксе, желчном пузыре и женских половых органах;
- выявленные изменения могут быть перекрестными с нарушениями при гранулематозе Вегенера и синдроме Черджа—Строе;
- такие состояния, как фиброзно-мышечная дисплазия, жировая эмболия и др., могут симулировать картину УП. Целесообразно подчеркнуть, что во избежание ошибок необходимо сопоставление клинико-лабораторных и гистологических данных.
Визуализирующие методы исследования
- Селективная ангиография остается «золотым стандартом».
- Мешотчатые микроаневризмы (2-5 мм в диаметре) обнаруживают в 60-80% случаев. Обычно, как минимум, 10 за одно прохождение через большой круг кровообращения. Как правило, располагаются в местах отхождения сосудистых ветвей и бифуркациях.
- Выявляют эктазии сосудов и неровности, сегментарный стеноз, окклюзии и увеличение количества сосудов.
- Сходные признаки обнаруживают при васкулите, связанном с ревматоидной болезнью, системной красной волчанкой и синдромом Черджа-Стросс.
Исследование крови
- Повышенная СОЭ, положительные антитела к цитоплазме нейтрофилов, гипергаммаглобулинемия и поверхностные антигены гепатита В (30%).
- Синдром Черджа-Стросс характеризуется эозинофилией в периферической крови (90% случаев без лечения), высоким уровнем IgE в сыворотке крови и положительным ревматоидным фактором (70%). Проба на поверхностные антигены гепатита В обычно отрицательна.
Прогноз при узелковом полиартериите
Без лечения 5-летняя выживаемость менее 15%, с лечением более 80%, но может быть ниже для больных с гепатитом В. Прогноз лучше, если ремиссии удается достичь в течение 18 мес после установления диагноза.
Следующие признаки ассоциируются с плохим прогнозом:
- почечная недостаточность;
- поражение ЖКТ;
- неврологические нарушения.
Лечение узелкового полиартериита
- Большие дозы глюкокортикоидов и циклофосфамида приводят к ремиссии в 90% случаев.
- Рецидивы в 40% случаев.
- При отсутствии лечения 5-летняя выживаемость - 15%. Смерть наступает из-за прогрессирующей почечной недостаточности или осложнений со стороны ЖКТ.
- Заболеваемость и смертность при синдроме Черджа-Стросс в основном связана с тяжелой формой бронхиальной астмы, сердечной недостаточностью и желудочно-кишечными осложнениями. Прогноз такой же, как и при узелковом полиартериите.
Глюкокортикоиды, можно в сочетании с циклофосфамидом, метотрексатом или азатиоприном.
Добавление ламивудина и плазмаферез для больных с гепатитом В.
Лечение зависит от тяжести заболевания. При наличии общих проявлений без серьезных неврологических, почечных, желудочно-кишечных или сердечных нарушений может быть достаточно назначения глюкокортикоидов в первое время. При тяжелом заболевании с неврологическими, почечными, желудочно-кишечными и сердечными проявлениями циклофорсфамид в сочетании с глюкокортикоидами может улучшить исход. При умеренной тяжести болезни глюкокортикоиды могут использоваться в сочетании с метотрексатом или азатиоприном. Показано активное лечение артериальной гипертензии. Эффективно назначение ингибиторов АПФ.
УПА, связанный с гепатитом В. Лечение направлено на быстрое подавление воспаления, затем на элиминацию вируса и сероконверсию с помощью плазмафереза. Несколько недель проводят короткий курс лечения глюкокортикоидами. Ламивудина 100 мг внутрь 1 раз в день назначают максимум на 6 мес. Больным с почечной недостаточностью показана более низкая доза. Плазмаферез выполняют трижды в неделю в течение 3 нед, 2 раза в неделю в течение 2 нед и 1 раз в неделю до тех пор, пока вместо антигена гепатита В не появятся антитела к антигену гепатита В или до клинического выздоровления, сохраняющегося в течение 2-3 мес. Не доказано, что такой подход повышает выживаемость по сравнению с изолированным назначением иммунодепрессантов, однако он может уменьшить риск отдаленных осложнений гепатита В и побочное действие длительной терапии глюкокортикоидами и иммунодепрессантами.
