Рак пищевода, симптомы, лечение, признаки, причины
В Великобритании ежегодно от рака пищевода умирают приблизительно 4000 больных, что составляет 0,7% общей смертности от рака.
Наиболее частым гистологическим типом рака пищевода бывает плоскоклеточный рак, но в настоящее время прослеживается тенденция к учащению случаев аденокарциномы пищевода, особенно у молодых людей и европеоидов. Эта тенденция особенно выражена в США, где на долю аденокарциномы приходится 50% случаев рака пищевода.
Причины рака пищевода
В западных странах основными факторами риска бывают курение и употребление алкоголя: у заядлых курильщиков и лиц, употребляющих алкоголем, риск рака пищевода в 100 раз больше, чем в среднем в популяции.
К другим этиологическим факторам относят следующие:
- синдром Берретта (при тяжёлой дисплазии эпителия рак пищевода развивается у каждого второго больного);
- гиперкератоз ладоней;
- хронические железодефицитные анемии;
- воздействие некоторых химических веществ и облучение;
- ахалазия кардии.
Ожирение способствует появлению желудочно-пищеводного рефлюкса и развитию цилиндроклеточной метаплазии слизистой оболочки пищевода (синдром Берретта), что может отчасти объяснить учащение случаев аденокарциномы пищевода.
Заболевают преимущественно МУЖЧИНЫ (в 5 раз чаще, чем женщины), особенно алкоголики, нерегулярно питающиеся, с плохими зубами, в возрасте большей частью 50—60 лет и старше. Клинически лишь редко устанавливается связь с определенными предраковыми заболеваниями, воспалением пищевода (при ахилическом хлорозе), рубцами после химических ожогов.
Патологическая анатомия. У мужчин рак пищевода начинается у самой кардии, переходя на желудок, и на границе средней и нижней трети пищевода; у женщин—чаще в верхнем отделе пищевода, исходя из гипофаринкса. Обычно кольцевидная опухоль резко суживает просвет пищевода, иногда распространяется вдоль него. Помимо основной формы с сужением просвета в результате ракового инфильтрата и стягивания фиброзной ткани, различают изъязвляющуюся форму и рак в виде полипа.
Микроскопически рак пищевода большей частью состоит из плоскоклеточного эпителия, обладает весьма злокачественным ростом, давая рано метастазы в лимфатические узлы на шее или в средостение, даже при редком поверхностном распространений основной опухоли, не переходящей на подслизистую и мышечную оболочку пищевода.
Прогноз рака пищевода
В целом, 5-летняя выживаемость составляет около 16%; даже на ранних стадиях она не превышает 50—80%, а при метастазах в лимфоузы падает ниже 25%. При местнораспространенных опухолях 5-летняя выживаемость после операции или лучевой терапии составляет 5—10%, сочетание операции с лучевой и химиотерапией может повышать ее до 25—27%.
Рост опухоли пищевода сопровождается инвазией соседних органов Раковые клетки распространяются также.вдоль стенки пищевода по лимфатическим сосудам, вплоть до шейных и чревных лимфоузлов. Гематогенные метастазы возникают в легких, печени и других органах. Могут образовываться пищеводно-бронхиальные и пищеводно-плевральные свищи с рецидивирующей пневмонией и абсцессами. Прорастание опухоли в орту грозит смертью от массивного кровотечения.
Эпидемиология рака пищевода
Заболеваемость в разных странах сильно отличается, она наиболее высока в Китае, Сингапуре, Иране, ЮАР, во Франции и в Пуэрто-Рико. В США в 2006 г. раком пищевода заболели 14 550 человек и 13 770 умерли (7-е место по смертности от злокачественных новообразований у мужчин). За последние 25 лет сильно возросла заболеваемость аденокарциномой дистального отдела пищевода и пищеводно-желудочного перехода. За последние 30 лет у мужчин заболеваемость аденокарциномой пищевода выросла, а плоскоклеточным раком — снизилась.
Плоскоклеточный рак у 10—15% больных исходит из верхней трети пищевода, у 35—40% — из средней и у 40—50% — из нижней. Аденокарцинома в большинстве случаев исходит из нижней трети пищевода, часто на фоне цилиндроклеточной метаплазии эпителия. Рак пищевода нередко развивается на фоне другой опухоли дыхательных путей и верхних отделов ЖКТ; с другой стороны, синхронный или метахронный рак этой локализации обнаруживают у 5— 12% больных раком пищевода.
Другие, более редкие опухоли пищевода включают железисто-плоскоклеточный, мукоэпидермоидный, веррукозный, мелкоклеточный, псевдосаркоматозный рак, карциноид, меланому, лимфому, карциносаркому, плоскоклеточную папиллому. Изредка встречаются прорастание пищевода опухолью легкого или щитовидной железы, а также метастазы в пищевод.
Факторы риска рака пищевода
Злоупотребление алкоголем и курение способствуют развитию рака пищевода — вероятно, за счет постоянного раздражения слизистой. Риск рака пищевода повышают также рубцовые стриктуры пищевода после ожога щелочью, ахалазия кардии, ионизирующее излучение, опухоли головы и шеи в анамнезе, синдром Пламмера—Винсона, наследственная кератодермия, целиакил цилиндроклеточная метаплазия эпителия (пищевод Барретта). Плоскоклеточный рак составляет менее половины случаев рака пищевода. На аденокарциному раньше приходилось менее 10% случаев рака пищевода, но сейчас в США ее доля выросла и составляет более двух третей. Обычно она развивается из метаплазированного цилиндрического эпителия, в редких случаях — из желез пищевода. Возможно также распространение на пищевод аденокарциномы желудка. Рефлюкс-эзофагит считают основным фактором риска аденокарциномы пищевода (по некоторым данным, риск возрастает в 8 раз). При цилиндроклеточной метаплазии риск злокачественного перерождения составляет 0,8% в год. Развитию рефлюкс-эзофагита и, таким образом, аденокарциномы могут способствовать М-холинобло-каторы, антагонисты кальция, нитраты, теофиллин и его аналоги, а также ожирение (за счет повышения внутрибрюшного давления).
Симптомы и признаки рака пищевода
Самая частая жалоба — нарастающая дисфагия давностью менее года: вначале нарушается глотание твердой пищи, затем мягкой и жидкой. Загрудинная боль, обычно постоянная и с иррадиацией в спину, указывает на выход опухоли за пределы пищевода. Характерно снижение аппетита и резкое похудание. Иногда наблюдается железодефицитная анемия из-за кровоточивости опухоли, но сильные кровотечения редки. Если затронут возвратный гортанный нерв, может развиться охриплость. Если опухоль перекрывает просвет пищевода, возможна аспирация содержимого пищевода и как следствие — аспирационная пневмония и плевральный выпот. Возможны также синдром Горнера, увеличение шейных лимфоузлов, гепатомегалия, боль в костях, паранеопластические синдромы (гиперкальциемия, гиперсекреция АКТГ и гонадотропных гормонов) .
Основная триада признаков—затрудненное глотание, отрыгивания, боли.
Затрудненное глотание (дисфагия) представляет первый симптом; сначала застревает пищевода с неровными плотная пища (картофель, хлеб, яблоки), далее краями, кашицеобразная. Больной не может есть быстро, ощущает постороннее тело в пищеводе, «чувство кола», застоя пищи, реже—боли при прохождении пищевого комка. Нередки кратковременные периоды улучшения глотания вследствие распада опухоли. Наконец, затрудняется и глотание жидкости.
Следствием закупорки является отрыгивание или пищеводная рвота (регургитация) вскоре после еды, особенно после приема жидкости; при полном закрытии просвета—иногда с примесью крови или с обрывками опухолевой ткани; имеет место слюнотечение. Боли наступают обычно в поздний период болезни при распространении опухоли на соседние ткани или при прободении пищевода; обычно боли постоянного типа, редко коликообразные, расположены глубоко и кзади, иногда чрезвычайной силы, без типичных иррадиации. Часто поражает почти полное отсутствие жалоб, особенно если жажда утоляется; аппетит обычно уже рано резко падает. Нарастает слабость, исхудание, обезвоживание, падение тургора кожи, бледность, хотя состав крови мало изменяется.
При рентгенологическом исследовании с жидкой бариевой взвесью обнаруживается раковое сужение, обычно асимметричное с зоной, где отсутствует перистальтика. При мозговидном раке виден дефект наполнения, с неровными краями соответственно бугристой поверхности опухоли и без заметного расширения выше сужения. Рак может осложняться спазмом с его обычными рентгеновскими признаками по верхней границе опухоли. При скирре чаще находят круговой дефект с умеренным расширением пищевода выше опухоли.
Течение, формы и осложнения рака пищевода
Начало обычно постепенное, течение прогрессирующее, кахексия развивается поздно. При поверхностном раке пищевода первым признаком болезни могут быть метастазы в лимфатические узлы на шее или в печени. Смерть наступает чаще спустя 3—9 месяцев после начала болезни—обычно от бронхопневмонии; при скиррах позже—до 2 лет.
При расположении опухоли у кардии, помимо нарушения глотания, рано развивается малокровие и кахексия, наблюдается также отраженная стенокардия, как при первичном раке желудка с локализацией в кардии.
Среди других признаков и осложнений рака пищевода—упорная икота, особенно при локализации рака в нижней части пищевода; афония или хриплый голос—при сдавлении опухолью или метастазами возвратного нерва; обильное, даже смертельное кровотечение при изъязвлении. При прободении пищевода чаще образуется пищеводно-бронхиальный или пищеводно-трахеальный свищ, вызывающий сильный кашель, опасность удушения; свищ ведет к вторичной гнойной инфекции легких или к острому гнилостному медиастиниту, часто ускоряющим смертельный исход. Возможно прободение в плевру, аорту, перикард, разъедание позвонков.
Диагноз и дифференциальный диагноз рака пищевода
Ранний диагноз затрудняется тем, что больные, как правило, обращаются к врачу спустя полгода после первых, игнорируемых ими легких симптомов. При наличии выраженной дисфагии следует думать прежде всего о раке пищевода, особенно если больной старше 50 лет начинает жаловаться на затруднение глотания вначале твердой, а затем мягкой и жидкой пищи и если симптомы налицо менее года и но связаны с болью (многолетняя дисфагия чаще рубцового или иного доброкачественного происхождения). В 2/5 всех случаев дисфагия вызывается именно этим тяжелым заболеванием. Детальное обследование больного может обнаружить метастазы на шее или в печени. Эзофагоскопия с биопсией трудно выполнима, но дает окончательное установление диагноза, чего нельзя сказать о применявшемся ранее небезопасном диагностическом зондировании пищевода. Решающее значение обычно имеет рентгенологическое исследование, причем следует начинать с обзорной рентгенографии, позволяющей выявить инородное тело и внепищеводную опухоль средостения.
При дифференциальном диагнозе следует исключить:
- опухоль средостения, в том числе аневризму аорты и бронхогенный рак,впрочем, лишь редко дающие дисфагию резкой степени;
- идиопатическое расширение пищевода с характерной рентгеновской картиной сужения в виде узкой симметричной воронки, со значительным расширением и большим слоем жидкости выше отстоя бария;
- воспалительно-рубцовое сужение, легко распознаваемое при наличии соответствующих указаний в анамнезе;
- рентгенологически трудно отличимые от рака формы: туберкулез пищевода (обычно при активном легочном процессе), сифилитическое поражение, также пептическую язву пищевода, протекающие нередко вместе со спазмом; впрочем, у больных сифилисом чаще оказывается рак, а не специфическое поражение;
- анемический эзофагит при ахилическом хлорозе (так называемый синдром Племмер-Винсона) с явлениями чрезмерного ороговения, очагового слущивания эпителия и перерождением подлежащей мышечной ткани пищевода (также языка, гипофаринкса).
Больные, обычно женщины в возрасте 40 лет и свыше, жалуются на боли во рту и языке, дисфагию, иногда до полной невозможности глотать неразмоченную твердую пищу; однако зонд свободно проходит в желудок. Налицо и другие признаки выраженною ахилического хлороза—гладкий красный язык, трещины в углах рта. Этот эзофагит может приводить к раку пищевода и желудка. Такой же эзофагит и глоссит можно наблюдать при анкилостомидозной анемии, спру и злокачественном малокровии. Обычный спазм пищевода ограничивается, как видно на рентгеновском экране при проглатывании бариевой пилюли, верхним или нижним концом пищевода. Он сопровождается ощущением постороннего тела в горле, когда больной не может проглотить твердой пищи. Спазм этот рефлекторного происхождении при поражении смежных органов—туберкулезных, сифилитических, раковых язвах гортани, при язвенной болезни желудка и двенадцатиперстной кишки, при желчнокаменной болезни, воспалении матки и т. д.— или преимущественно центрально-нервного происхождения у больных психастенией при боязни заболеть раком (канцерофобии), истерии, эпилепсии, хорее; наблюдается также при столбняке, бешенстве. Зонд проходит в желудок свободно. Спазм можно видеть через эзофагоскоп. Реже спазм может охватывать большую часть пищевода. Облегчается атропином, психотерапией.
Так называемый globus hystericus—истерический спазм m. crico-pharyngeus—с ощущением комка в горле. Глотание совершенно свободно. Наблюдается чаще у эмоционально неустойчивых девушек—подростков.
При другой форме нейрогенной дисфагии больные, обычно молодые, боящиеся заболеть раком пищевода или туберкулезом, не испытывают ощущения непроходимости пищевода, но пережевывают пищу до утомления, будучи уверены в невозможности глотания как твердой, так и жидкой нищи. Лечение приходится проводить убеждением, вновь прививая больным навык глотания.
Диагностика рака пищевода
Рентгеноконтрастное исследование пищевода обычно выполняется в первую очередь. Небольшие уплощенные опухоли иногда помогает выявить двойное контрастирование. Чаще всего при исследовании выявляется неравномерное сужение просвета, иногда видно утолщение в верхней части опухоли. Впрочем, отличить опухоль от рубцовой стриктуры пищевода при рентгенографии крайне сложно.
Эндоскопия позволяет непосредственно осмотреть опухоль. Гибкий эндоскоп, в отличие от жесткого, можно завести в дно желудка, чтобы осмотреть область пищеводно-желудочного перехода и кардии. Берут биопсию и щеточный соскобдля гистологического и цитологического исследований.
КТ используется для того, чтобы оценить распространенность опухоли, вышедшей за пределы слизистой пищевода.
Эндоскопическое УЗИ, позволяющее подробно изучить структуру стенки пищевода, представляет собой наиболее точный метод для оценки глубины инвазии и выявления метастазов в регионарные лимфоузлы. Поскольку опухоль исходит из слизистой и последовательно прорастает более глубокие слои стенки пищевода, классификация TNM, рекомендованная. Категория Т описывает глубину инвазии первичной опухоли, N — метастазы в лимфоузлы, М — отдаленные метастазы.
МРТ дает возможность получать вертикальные и горизонтальные срезы тела. В диагностике рака пищевода МРТ не дает преимуществ перед КТ.
ПЭТ бывает полезна для выявления отдаленных метастазов.
Торакоскопия и лапароскопия помогают оценить местное распространение опухоли, а также состояние регионарных, чревных и желудочных лимфоузлов.
Стадии и прогноз. Основным прогностическим фактором является стадия опухоли по TNM. Риск рецидива и выживаемость четко связаны с глубиной инвазии, поражением лимфоузлов и наличием отдаленных-метастазов. Опухоли стадий Т1—2N0M0 могут быть излечены с помощью хирургического вмешательства. Прорастание адвентиции или серозной оболочки (стадия Т3), а также метастазы в регионарные или отдаленные лимфоузлы (стадия Т4) намного ухудшают прогноз.
Диагностика и определение стадии опухолевого процесса
При появлении диспепсии и дисфагии у лиц в возрасте старше 50 лет следует выполнить фиброэзофагогастродуоденоскопию с биопсией.
Рентгеноскопия с глотком бария позволяет уточнить протяжённость опухоли. С помощью КТ можно уточнить отношение опухоли к соседним органам и тканям, в частности к аорте и бифуркации трахеи, а также исключить регионарные и отдалённые метастазы.
Эндоскопическое УЗИ позволяет оценить глубину прорастания опухоли в стенку пищевода приблизительно у 85% больных.
При низкорасположенных опухолях пищевода в некоторых случаях целесообразно выполнить лапароскопию для исключения метастазов в ;рюшной полости.
В настоящее время важную роль в выявлении отдалённых метастазов играет ПЭТ.
Стадию опухолевого процесса оценивают в соответствии с системой TNM.
Лечение рака пищевода
Лечение зависит от стадии опухоли. Основным методом остается операция, иногда в сочетании с лучевой и химиотерапией. При неоперабельных опухолях проводят лучевую терапию, так как плоскоклеточный рак пищевода достаточно чувствителен к облучению. Одна химиотерапия (без лучевой терапии) результатов не приносит. Проведение до и после операции лучевой и химиотерапии несколько улучшает выживаемость по сравнению с одной только операцией. Среди цитостатиков наибольшей активностью обладают цистшатин, фторурацил, паклитаксел, иринотекан, винорельбин и гемцитабин. Обычно проводят полихимиотерапию с последующей операцией или облучением.
Операция. По возможности выполняют резекцию пищевода, если это невозможно — эзофагэктомию. Результаты лучше при опухолях нижней трети пищевода размерами до 5 см. Поскольку, радикальная операция лишь изредка приводит к излечению, иногда прибегают к паллиативной резекции для устранения дисфагии. Летальность и риск осложнений после обширной торакотомии при раке пищевода все еще очень высоки. При резекции пищевода и наложении эзофагогастроанастомоза используется комбинированный лапаротомный и правый торакотомный доступ; при низко расположенных опухолях достаточно лапаротомного доступа. Опухоль удаляют по возможности с большим отрезком неизмененного пищевода, после чего перемещают желудок в грудную клетку и накладывают анастомоз с культей пищевода. Пластика пищевода ободочной или тощей кишкой повышает риск осложнений. В паллиативных целях иногда накладывают пищеводно-желудочный анастомоз «бок в бок», обходя зону обструкции.
Лучевая терапия
- Попытки излечить плоскоклеточный рак пищевода с помощью лучевой терапии оказались неудачными. Лучевую терапию используют в сочетании с хирургическим лечением (до и после операции), а также в паллиативных целях.
- Предоперационная лучевая терапия в отсутствие химиотерапии неэффективна.
- Аденокарцинома пищевода мало чувствительна к облучению
Паллиативная терапия
- Бужирование. При невозможности операции и лучевой терапии или рецидиве после них прибегают к дилатации пищевода с помощью бужей Сарари или баллонных расширителей под контролем эндоскопии. В связи с высоким риском перфорации бужирование проводят медленно и очень осторожно.
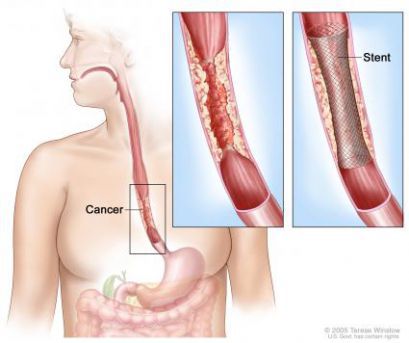
- Стенты. При обструкции пищевода помогает эндоскопическая установка стента (пластикового или металлического). Стент позволяет также разобщить пищеводно-трахеальный свищ, по крайней мере, временно. Стент способен вызвать пролежень стенки пищевода с изъязвлением, кровотечением или перфорацией.
- Лазерная деструкция. В запущенных случаях при обструкции пищевода применяют лазерную деструкцию опухоли ИАГ-лазером. Метод может применяться также для лечения рака пищевода на ранних стадиях, однако нужны дополнительные контролируемые испытания для проверки его эффективности,
- Деструкция этанолом или этиленгликолем под эндоскопическим контролем возможна при экзофитных опухолях. Если просвет пищевода сужен, сначала проводят бужирование, а затем по всей окружности пищевода вводят этанол, что позволяет дополнительно расширить просвет.
Выбор лечения. На сегодняшний день оптимальная тактика при раке пищевода не определена. В идеале наилучшим решением является точное определение стадии заболевания согласно существующим критериям и лечение больных всегда, когда это возможно, в рамках тщательно спланированных, авторитетных клинических исследований. Если включить больного в исследование невозможно, при операбельной опухоли нижней трети пищевода (Т1— 3N1M0) можно рекомендовать операцию с пред- и послеоперационной лучевой и химиотерапией. При невозможности операции или при обструкции пищевода используют описанные выше паллиативные процедуры.
Профилактика и наблюдение. При стойком рефлюкс-эзофагите целесообразна эндоскопия с биопсией для выявления цилиндроклеточной метаплазии эпителия. Регулярное проведение эндоскопии позволит раньше выявить рак, что улучшает прогноз. Единых рекомендаций в отношении цилиндроклеточной метаплазии в настоящее время нет, но большинство клиник рекомендуют обследование каждые 2 года, а при наличии легкой дисплазии ежегодно. При тяжелой дисплазии препарат следует показать второму патоморфологу; при подтверждении диагноза рассматривается возможность резекции пищевода или фотодинамической терапии с деструкцией участков дисплазии. Всем больным рекомендуют бросить курить и ограничить употребление алкоголя.
Крайне важен для оптимального лечения больного раком пищевода междисциплинарный подход, подразумевающий совместные усилия хирурга, гастроэнтеролога, лучевого терапевта, диетолога и химиотерапевта.
Резектабельный рак пищевода
При раке пищевода I и II стадий методом выбора бывает резекция пищевода, при более распространённом опухолевом процессе хирургическое лечение каких-либо преимуществ перед лучевой и химиотерапией не имеет.
В некоторых цен трах экстирпацию пищевода стали выполнять с применением мини-инвазивной техники, однако эти операции пока не получили широкого распространения.
Результаты, полученные в специализированных центрах, свидетельствуют о более низкой летальности и меньшей частоте осложнений при хирургическом лечении.
У больных с III стадией опухолевого процесса 5-летняя выживаемость составляет лишь 15-28%. У этой категории больных изучают возможность применения других подходов и методов лечения, например предоперационной химиолучевой терапии.
При трансдиафрагмальной эзофагэктомии операционная летальность составляет 4,5%, несостоятельность швов анастомоза регистрируют в 13% случаев.
Несмотря на чувствительность опухоли к химиопрепаратам при распространённом раке пищевода, адъювантная химиотерапии, проводимая после хирургического лечения, не увеличивает выживаемость. Послеоперационная лучевая терапия увеличивает результаты лечения лишь в тех случаях, когда на границе резекции иссечённой части пищевода обнаруживают опухолевые клетки, при поражении регионарных лимфатических узлов она на результат операции не влияет.
Предоперационная (неоадъювантная) химиотерапия не только уменьшает распространённость опухолевого процесса, обращая его в более раннюю стадию, но и подавляет рост микрометастазов или устраняет их до того, как произойдёт выброс факторов роста, вызванный хирургической травмой.
К препаратам, эффективным при раке пищевода, относят следующие:
- фторурацил;
- цисплатин;
- митомицин;
- паклитаксел;
- метотрексат.
Исследование роли предоперационной лучевой терапии в лечении рака пищевода показало, что она, по существу, не влияет ни на резектабельность опухоли, ни на распространённость локорегионарного процесса, ни на выживаемость.
Предоперационную лучевую терапию можно комбинировать с химиотерапией, назначая её одновременно с ней или последовательно. Однако при таком лечении происходит значительное повреждение нормальных тканей, часто развиваются эзофагит и пневмонит, что заставляет снизить дозу облучения и препаратов. В некоторых исследованиях, охвативших лишь больных с плоскоклеточным раком пищевода, существенного повышения выживаемости при такой тактике лечения не было отмечено.
В фазе II клинических испытаний химиолучевой терапии рака пищевода у 70% больных была достигнута полная ремиссия, что ставит под сомнение необходимость хирургического вмешательства после комбинированной терапии.
Нерезектабельный рак пищевода
Рак пищевода в большинстве случаев диагностируют, когда опухолевый процесс распространился настолько, что резецировать пищевод невозможно.
Комбинированная химиолучевая терапия при местно-распространённом раке более эффективна, чем только лучевая терапия, и может, хотя и редко, привести к излечению.
Это обстоятельство говорит в пользу проведения рандомизированных исследований для сравнения эффективности химиолучевой терапии современными средствами и хирургического лечения рака пищевода на ранней стадии.
Больных с метастазами, у кого функциональная активность оценена менее чем в 2 балла, следует лечить химиотерапией. Перед тем как начать химиотерапию, часто бывает необходимо для улучшения проходимости пищевода установить в нём стент, хотя, если химиотерапия оказывается эффективной, дисфагия может значительно уменьшиться уже после первого курса. К альтернативным паллиативным методам лечения, позволяющим облегчить местные симптомы, относят облучение опухоли источником, введённым в просвет пищевода (брахитерапию), лазерную коагуляцию и обкалывание опухоли этиловым спиртом.
