Диабетическая ретинопатия и непролиферативная диабетическая ретинопатия (НПДР)
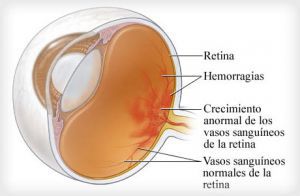
Диабетическая ретинопатия — нарушение в сетчатке глаза клеточного метаболизма, ретинального кровотока и функционирования ретинальных капилляров в результате структурных, физиологических и биохимических изменений, вызванных хроническим повышенным уровнем глюкозы крови.
Классические патофизиологические процессы, характеризующие диабетическую ретинопатию, включают в себя:
- биохимические изменения, поражающие клеточный метаболизм;
- сниженный ретинальный кровоток;
- нарушенную сосудистую саморегуляцию;
- потерю ретинальных перицитов;
- выпячивание сосудистой стенки с образованием микроаневризм;
- закрытие ретинальных капилляров и артериол (приводящие к ретинальной ишемии);
- повышенную сосудистую проницаемость ретинальных капилляров (иногда проявляющуюся ретинальным отеком);
- пролиферацию новых сосудов (с или без витреальных кровоизлияний);
- развитие фиброзной ткани, вызывающей тракцию сетчатки, что приводит к ее расслоению (ретиношизис) или/и отслойке.
При сахарном диабете поражается не только сетчатка глаза (диабетическая ретинопатия), но и другие его отделы и функции (неретинальные). Следовательно, для специфических диабетических поражений глаз можно использовать термин «диабетическая офтальмопатия» или «диабетические болезни глаз», который объединяет:
- диабетическую ретинопатию;
- диабетическую глаукому;
- диабетическую катаракту;
- диабетические корнеальные эрозии;
- диабетическую раннюю пресбиопию;
- нечеткое или флуктуирующее зрение;
- мононейропатию краниальных нервов III, IV или V. Поскольку глаукома при сахарном диабете может быть связана с ретинопатией, ее проявления подробно описаны ниже.
Относительно катаракты следует заметить, что она на 60% чаще развивается при диабете, чем без него, независимо от типа диабета. Обратимые участки помутнения хрусталика при сахарном диабете чаще всего наблюдаются при плохой компенсации диабета. А так называемая диабетическая билатеральная катаракта с характерным изменением хрусталика, которая связана с длительной и выраженной гипергликемией при практически некомпенсируемом сахарном диабете, сегодня встречается у взрослых редко ввиду обычно своевременного назначения или коррекции сахароснижающей терапии. Однако у лиц, заболевших диабетом в детском возрасте, это все еще распространенная патология.
Поражение глазодвигательных нервов связано с проявлением диабетической нейропатии и описано в соответствующем разделе.
Наибольшее внимание уделяется диабетической ретинопатии потому, что это одно из самых распространенных осложнений сахарного диабета и наблюдается у половины больных. Кроме того, она становится основной причиной слепоты и слабовидения среди лиц работающего возраста.
При СД1 диабетическая ретинопатия наблюдается несколько чаще, чем при СД2, и протекает тяжелее. Через 5 лет болезни у 23% больных СД1 развивается диабетическая ретинопатия, а через 10 и 15 лет — у 60 и 80% соответственно.
Риск больного диабетом ослепнуть составляет 5—10%, и он выше при СД1, чем при СД2.
Причиной ретинопатии является прежде всего неудовлетворительная компенсация диабета: она прямо пропорционально связана с уровнем гликемии и А1с. Прогрессированию ретинопатии способствуют артериальная гипертензия, болезни почек, гиперхолистеринемия, анемия, дальнозоркость, хирургическое лечение катаракты, воспалительные заболевания глаз (увеиты), быстрая компенсации длительно и значительно декомпенсированного сахарного диабета. При СД1 прогрессирование диабетической ретинопатии зависит от длительности диабета, текущей стадии ретинопатии, пубертатного возраста, беременности, применения диуретиков и уровня А1с. При СД2 к факторам риска диабетической ретинопатии относятся возраст, стадия диабетической ретинопатии, уровень А1с, прием диуретиков, снижение внутриглазного давления, курение и повышенное диастолическое артериальное давление.
Клинические проявления диабетической ретинопатии
В клинической практике диабетическую ретинопатию разделяют на непролиферативную (НПДР) и пролиферативную (ПДР). Далее подразделение этих стадий ретинопатии несколько отличается в российских стандартах от распространенной зарубежной, которая известна как ETDRS (Early Treatment of Diabetic Retinopathy Study).
В зависимости от присутствия и выраженности поражения сетчатки выделяют легкую, умеренно выраженную, тяжелую и очень тяжелую НПДР. ПДР подразделяют на раннюю стадию и с высоким риском слепоты.
Непролифераттная диабетическая ретинопатия (НПДР)
Легкая НПДР
Самые ранние поражения, которые можно увидеть при офтальмоскопии, — микроаневризмы и мелкоточечные кровоизлияния, которые не обязательно сопровождают микроаневризмы.
Офтальмоскопически оба эти поражения выглядят как крошечные красные точки и часто неразличимы без специальной техники, например флуоресцентной ангиографии.
В связи с этим клинически они обычно рассматриваются как один тип поражения, тем более что их дифференцирование никакого преимущества в оценке риска прогрессирова-ния ретинопатии не дает. На этой стадии болезни инвазивную флуоресцентную ангиографию (ФАГ) с диагностической целью не проводят, если нет макулярного отека, нарушающего центральное зрение. Микроаневризмы представляют собой выпячивания сосудистой стенки, возможно, вследствие слабости капиллярной стенки из-за потери перицитов или из-за повышения внутрикапиллярного давления вследствие эндотелиальной пролиферации.
Твердые экссудаты — другое типичное проявление непролиферативной ретинопатии. Они выглядят как небольшие белые или желтовато-белые отложения, обычно с четкими границами, и локализуются в срединных слоях сетчатки. Их генез — отложение липидов, проникающих через микроаневризмы или через измененную стенку сосуда. Твердые экссудаты могут наблюдаться на любой стадии НПДР или ПДР.
Начальные проявления непролиферативной ретинопатии не вызывают каких-либо симптомов со стороны зрения, если не сочетаются с отеком желтого пятна (макулярным отеком), и при отсутствии адекватного офтальмологического планового обследования (см. ниже) могут длительно оставаться не-диагностированными. Следует заметить, что у -20% больных СД2 на момент выявления диабета выявляются какие-либо признаки диабетической ретинопатии.
Если не развивается макулярный отек, то регулярность наблюдения офтальмолога за больными с легкой степенью НПДР — 1 раз в год. Поскольку в российской классификации не выделяется легкая степень НПДР, то в российских стандартах рекомендуется наблюдать за больным на этой стадии непролиферативной ретинопатии не менее 2 раз в год.
Умеренно выраженная НПДР
Эта стадия характеризуется более выраженными изменениями на глазном дне, которые затрагивают не только изменения васкулярной и периваскулярной ткани, но уже являются результатом относительной ретинальной гипоксии и циркуляторных нарушений. Ретинальные кровоизлияния и микроаневризмы более распространены. Отмечаются ранние проявления расширения калибра вен в виде извитости сосудов и неравномерного изменения калибра. Изменения калибра вен могут быть вызваны замедлением кровотока, слабостью сосудистой стенки или гипоксией.
Другое характерное проявление для этой стадии — так называемые интраретинальные микрососудистые аномалии (ИРМА). Это небольшие петли мелких сосудов, которые обычно выступают из стенки крупной артерии или вены и, возможно, представляют собой раннюю стадию новообразования интраретинальных сосудов. Патогенез ИРМА связан с компенсаторной реакцией сосудов сетчатки на начальные проявления ее гипоксии и гемодинамических нарушений.
Мягкие экссудаты (ватные, хлопковидные) выглядят как светлые (белые) пятна без четких границ, могут наблюдаться на этой стадии и представляют собой индуцированный микроинфарктами стаз аксоплазматического тока в слое нервных волокон сетчатки.
На этой, более тяжелой, стадии ДР больного следует наблюдать у окулиста 2 раза в год, что совпадает с российскими стандартами, где средняя степень непролиферативной ДР не выделяется.
Тяжелая или очень тяжелая НПДР
В этой стадии крайне выражены непролиферативные изменения, которые включают четкообразые вены, ИРМА и/или множественные, расположенные группами, .мелкие пятнистые кровоизлияния и микроаневризмы по всей сетчатке. На этой стадии значительная часть капилляров не функционирует, что сопровождается нарушением кровоснабжения сетчатки. В плохо снабжаемых кровью участках развивается ретинальная гипоксия, которая стимулирует, как полагают, образование новых ретинальных сосудов.
Рыхлые белые очаги поражения, обычно описываемые как мягкие экссудаты, некогда считались очень характерным признаком этой стадии ретинопатии. Когда они появляются изолированно, это может быть плохим прогностическим признаком прогрессирования ретинопатии.
Характерные изменения на этой стадии указывают на высокий риск развития пролиферативной диабетической ретинопатии (ПДР) вследствие распространенной ретинальной ишемии, хотя четко выраженного роста новообразованных сосудов пока не заметно. Без адекватного лечения непролиферативной ретинопатии риск ее перехода в ПДР составляет на этой стадии 45—50% в ближайшие 2 года и 75% в ближайшие 5 лет. В связи с этим в российской классификации эта стадия носит название препролиферативной.
На этой стадии необходима безотлагательная консультация специалиста по лечению диабетической ретинопатии, чтобы решить вопрос о необходимости лазерной коагуляции. Особенно если у больного есть ухудшающие прогноз факторы (например, артериальная гипертензия, болезни почек или беременность) или если больной создает впечатление не очень комплаентного, не склонного к регулярному посещению офтальмолога, человека. При препролиферативной стадии в российских стандартах рекомендуется посещение больным офтальмолога не менее 3—4 раз в год.
Пролиферативная диабетическая ретинопатия (ПДР)
Пролиферативная диабетическая ретинопатия (ПДР) является тяжелой формой ретинопатии и характеризуется образованием новых сосудов на диске зрительного нерва и/или в пределах 1 диаметра диска зрительного нерва (Новообразования Сосудов Диска, НСД) и/или вне диска зрительного нерва, т.е. другой локализации (Новообразования Другой Локализации, НДЛ), витриальными или преретинальными кровоизлияниями и/или пролиферацией фиброзной ткани с вовлечением сетчатки и стекловидного тела.
Пролиферативная ретинопатия развивается у 25 и 56% больных СД1 через 15 и 20 лет соответственно и часто оказывается бессимптомной, пока не дойдет до стадии, на которой нет эффективного лечения. При СД2 пролиферативная ретинопатия в первые 4 года болезни развивается у 3—4% больных, через 15 лет — у 5—20%, а через 20 лет > 50%. Таким образом, при СД2 пролиферативная ретинопатия чаще встречается на момент его диагностирования или развивается чаще в первые годы болезни, чем при СД1.
Новообразованные кровеносные сосуды распространяются по поверхности сетчатки или по задней поверхности стекловидного тела и в ряде случаев образуют скопления, по форме напоминающие кусты, ветви деревьев, проникающие в стекловидное тело.
Они хрупкие и легко разрываются, вызывая преретинальные или витриальные кровоизлияния, т.е. повышают риск образования кровоизлияний в заднем отделе глаза. Сосуды могут разрываться спонтанно, когда больной выполняет тяжелые физические упражнения, при переутомлении, кашле, чихании или даже во время сна. Неоангиогенезу сопутствует развитие фиброзной ткани, которая способствует возникновению тракций с последующими отслойкой, расслоением сетчатки, тракционной макулопатией.
Рекомендуется использовать в клинической практике так называемые параметры высокого риска (ПВР) потери зрения. При обнаружении указанных нарушений риск потери зрения повышается до 30—50% в пределах 3—5 лет с момента выявления, если не проводится адекватное лечение — фотокоагуляция. Больной с ПВР является кандидатом на немедленную фотокоагуляцию, которую желательно проводить в ближайшие дни после выявления ПВР. Течение ПДР обычно прогрессирующее с чередующимися стадиями активности и ремиссии.
{module директ4}
Диабетический макулярный отек
Диабетический макулярный отек (ДМО) — накопление жидкости и/или утолщение сетчатки в области желтого пятна (макулы). ДМО может сопровождаться появлением в области макулы твердых экссудатов, нарушением кровоснабжения внутри сосудистых аркад и развивается на любой стадии диабетической ретинопатии.
Острота зрения при этом может снижаться, особенно если вовлечена центральная часть макулярной зоны (центральная ямка), а может и долгое время сохраняться высокой, если изменения находятся несколько периферийнее центральной ямки.
Макулярный отек трудно диагностировать при прямой офтальмоскопии, поскольку она не обеспечивает стереоскопическое видение, необходимое для выявления утолщения сетчатки. Для диагностирования ДМО глазное дно осматривают с расширенным зрачком стереоскопически (бинокулярно) при помощи щелевой лампы и линз (контактных и бесконтактных). Стереоскопические снимки глазного дна и оптическая когерентная томография — важные дополнительные методы исследования при подозрении на ДМО. Флуоресцентную ангиографию часто используют для определения объема и метода лечения — лазерокоагуляция (фокальная или сетчатая) или витреоретинальная хирургия.
Твердые липидные экссудаты — желтовато-белые образования, часто с отблеском, отложения округлой или неправильной формы, располагающиеся внутри сетчатки, обычно в макулярной области, очень часто сопровождают макулярный отек. Возможно отложение экссудатов в виде кольца. В связи с этим обнаружение твердых липидных экссудатов в области желтого пятна должно быть поводом для безотлагательного специального офтальмологического обследования, поскольку активное и своевременное лечение (лазеркоагуляция и др.) предотвращает возможную потерю зрения при ДМО.
Выделяют следующие варианты макулярного отека:
- фокальный (локальный);
- диффузный;
- ишемический;
- смешанный.
Фокальный отек подразделяют на клинически значимый макулярный отек (КЗМО), который имеет следующие признаки:
- утолщение сетчатки располагается в пределах 500 гм от макулярного центра;
- твердые экссудаты располагаются в пределах 500 гм от макулярного центра с примыкающим утолщением сетчатки;
- утолщение сетчатки размером более одного диаметра диска зрительного нерва, любая часть которого находится в пределах одного диаметра диска от макулярного центра.
Срочность обследования и лечения меньше, чем при выявлении критериев риска слепоты при ПДР, кроме того, больному следует проконсультироваться у специалиста по лазеротерапии диабетической ретинопатии в течение месяца.
Когда у больного развивается клинически значимый макулярный отек, рекомендуется фокальная лазеркоагуляция. Лазеркоагуляцию по типу «решетки» применяют в ряде случаев при диффузном отеке.
Цель лазеркоагуляции сетчатки — сохранение остроты зрения. Это достигается путем блокирования или ограничения накопления жидкости в сетчатке, а также обеспечения реабсорбции из сетчатки уже накопившейся жидкости.
Лазерная коагуляция ДМО снижает как риск потери зрения на 50—60%, так и риск развития макулярного отека сетчатки в случае последующей возможной панретинальной лазеркоагуляции при ПДР.
Глаукома
Глаукома открытого угла гтза (первичная глаукома) встречается при диабете в 1,2—2,7 раза чаще, чем среди населения в целом. Частота ее увеличивается с возрастом и длительностью диабета. Медикаментозное лечение достаточно эффективно и не отличается от обычного у лиц без диабета. Используют традиционные хирургические методы лечения глаукомы.
Признак диабетической пролиферативной ретинопатии — новообразованные сосуды радужной оболочки и угла передней камеры глаза, где смыкаются роговая оболочка и радужка. Образующаяся в этом месте из новых сосудов рубцовая ткань или сами новообразованные сосуды могут блокировать отток жидкости из глаза, вызывая повышение внутриглазного давления (неоваскулярная глаукома), сильную боль и потерю зрения. Развитие неоваскулярной глаукомы может провоцировать операция на глазном яблоке.
Организация офтальмологического обследования больного с диабетической ретинопатией
Раннее диагностирование и лечение диабетической ретинопатии чрезвычайно важно для ее прогноза, но не более половины больных сахарным диабетом получают адекватную офтальмологическую помощь.
Изменения сетчатки, характерные для диабетической ретинопатии, нередко локализуются в пределах видимости прямого монокулярного офтальмоскопа. В связи с этим прямая монокулярная офтальмоскопия — простой и общедоступный метод исследования — может использоваться в качестве предварительного и обязательного метода обследования больных сахарным диабетом. Особенно в случае ограниченных ресурсов здравоохранения региона. Выявленные этим простым методом какие-либо характерные для диабетической ретинопатии изменения — повод для направления больного на специализированное и регулярное обследование у офтальмолога или оптометриста, специализирующихся на диагностировании диабетической ретинопатии. Показано, что неспециалист по глазным болезням пропускает существенные проявления ретинопатии, особенно если игнорирует обязательное условие исследования — расширение зрачка. Следует заметить, что выраженные изменения сетчатки (в том числе и пролиферативные) могут локализоваться и вне пределов видимости прямого монокулярного офтальмоскопа. В связи с этим при первой же возможности каждый больной сахарным диабетом должен пройти полноценное офтальмологическое обследование.
Обнаруженные с помощью непрямой офтальмоскопии проявления ретинопатии хорошо коррелируют с реальным состоянием сетчатки глаза и служат рекомендацией для оперативного обследования больного. Но если в этом методе не выявляют изменений на глазном дне, это не освобождает больного от планового расширенного офтальмологического обследования, в котором могут быть выявлены характерные для сахарного диабета поражения глаз.
Больные СД1 через 3—5 лет после начала болезни, а больные СД2 с момента диагностирования болезни должны проходить ежегодное детальное обследование у офтальмолога, которое включает в себя:
- общее наружное обследование глаз и определение их подвижности;
- определение остроты зрения каждого глаза и при необходимости подбор корректирующих линз, в том числе и астигматических;
- измерение внутриглазного давления;
- биомикроскопическое исследование с помощью щелевой лампы хрусталика и стекловидного тела;
- исследование сетчатки монокулярным прямым и бинокулярным непрямым методами после расширения зрачка;
- офтальмоскопию с использованием щелевой лампы, направленную на диагностику макулярного отека;
- при подозрении на неоваскуляризацию и для дифференциальной диагностики глаукомы — осмотр угла передней камеры глаза, периферии и центральных отделов сетчатки с помощью контактных линз.
Больному с любыми проявлениями макулярного отека, тяжелой непролиферативной (препролиферативной) ретинопатии или любой пролиферативной ретинопатии следует немедленно проконсультироваться у офтальмолога, который имеет опыт лечения диабетической ретинопатии (ретинальный специалист). Дополнительное обследование назначают по специальным показаниям. Оно включает в себя фотоснимки сетчатки (фоторегистрация), которые используют для документирования повреждений, внутривенную флуоресцентную ангиографию, а также измерение полей зрения (периметрия) и оптическую когерентную томографию сетчатки.
Суть метода ангиографии заключается в том, что в локтевую вену вводят флуоресцентную краску, которая делает ретинальную сосудистую сеть фотоконтрастной. Это позволяет на полученных с помощью скоростного фотографирования снимках сетчатки оценить ретинальное кровообращение. Обычно оба глаза исследуют одновременно после однократного введения краски.
Флуоресцентная ангиография — клинически полезный метод исследования для планирования лечения методом фотокоагуляции макулярного отека. Хотя она диагностически более чувствительна, чем офтальмоскопия или цветные фотографии глазного дна, минимальные изменения, выявляемые этим методом, редко имеют критическое значения для выбора метода лечения. В связи с этим внутривенную флуоресцентную ангиографию не следует использовать в качестве скринингового теста при ежегодном обследовании больного диабетом.
В российских стандартах представлена этапность диагностики и лечения диабетической ретинопатии с указанием медицинских служб наблюдения за течением диабетической ретинопатии. Выявлением групп риска диабетической ретинопатии занимается эндокринолог (диабетолог), а офтальмологическим обследованием, определением стадии диабетической ретинопатии, выявлением факторов риска потери зрения, выбором специфического метода ее лечения — офтальмолог. Заметим, что в задачу эндокринолога входит не осмотр глазного дна, а лишь своевременное направление больного диабетом к окулисту. Необходимость в консультации окулиста определяется длительностью заболевания, планом обследования, а также жалобами больного на зрение или возможным ухудшением зрения при смене или интенсификации сахароснижающей терапии.
Лечение
Важно поддерживать у больных с ретинопатией нормальное артериальное давление и максимально приближенное к норме значение гликемии, так как в противном случае ее прогрессирование ускоряется. Поскольку дислипидемия способствует образованию твердых экссудатов, то следует контролировать и уровень липидов у этих больных. Основным методом лечения диабетической ретинопатии является лазерная или световая фотокоагуляция и при определенных показаниях — витреоретинальная хирургия.
Фотокоагуляция
Когда у больного с пролиферативной ретинопатией обнаруживают параметры высокого риска (ПВР) развития слепоты, то панретинальная фотокоагуляция (лазерная коагуляция) является стандартной лечебной процедурой, поскольку снижает развитие слепоты в ближайшие 5 лет после лечения на 50%. Если бы все больные с ПВР получали панретинальную фотокоагуляцию, то можно было бы предотвратить тяжелую потерю зрения у многих больных. Цель фотокоагуляции заключается в замедлении или приостановлении прогрессирования ПДР, стимулировании обратного развития новообразованных сосудов, предотвращении геморрагических осложнений и тракционных воздействий на сетчатку, чтобы в конечном счете сохранить зрение.
Реакция на панретинальную фотокоагуляцию варьирует в зависимости от состояния сетчатки и общего состояния больного и проявляется:
- регрессом активной неоваскуляризации;
- стабилизацией процесса без дальнейшего развития неоваскуляризации;
- прогрессированием неоваскуляризации;
- рецидивами витральных кровоизлияний;
- индуцировании или усилении макулярного отека; и/или
- усиления помутнения хрусталика.
Состояние, развивающееся после фотокоагуляции, выделено в российской классификации в отдельную стадию — «регресс после лазерокоагуляции по поводу ПДР», и в этом случае осмотр окулистом необходимо проводить 3—4 раза в год, если нет показаний для более частого наблюдения. Но даже больным, которым успешно была проведена лазеркоагуляция, в дальнейшем могут потребоваться ее повторные курсы или витрэктомия.
Однако не только ПВР являются показанием для фотокоагуляции при пролиферативной ретинопатии, но и другие проявления сахарного диабета, которые обсуждаются рети-нальным специалистом совместно с диабетологом и больным и включают в себя тип диабета, скорость прогрессирования ретинопатии, состояние другого глазного яблока, предстоящее хирургическое лечение катаракты, наличие макулярного отека, общее состояние больного и т.п.
Больной, подвергающийся панретинальной фотокоагуляции, должен ясно понимать, что от нее можно ожидать в плане его зрения. Часто ее целью является в первую очередь профилактика тяжелой потери зрения, а не его немедленное улучшение. Более того, в ряде случаев после этой процедуры развивается потеря периферического и/или ночного зрения.
Фокальную (локальную) фотокоагуляцию используют для лечения диабетического макулярного отека или, при необходимости, для дополнительного воздействия на другой ограниченный участок сетчатки. Она позволяет уменьшить частоту потери зрения от диабетического макулярного отека до 50% в ближайшие 3 года после лечения.
В российских стандартах также обращено особое внимание на взаимоотношение процесса компенсации диабета и лазерокоагуляции сетчатки, поскольку при выраженной декомпенсации диабета в сочетании с диабетической ретинопатией быстрое в течение месяца улучшение компенсации может вызывать прогрессирование диабетической ретинопатии и ухудшение остроты зрения.
Витрэктомия
Этот хирургический метод используется для лечения:
- гемофтальма;
- тракционной и тракционно-экссудативной отслойки сетчатки;
- тракционного расслоения сетчатки;
- тракционной макулопатии;
- рефрактерных макулярных отеках;
- при ПДР высокого риска у больных с тяжелым течением диабета.
В случаях нарушения прозрачности хрусталика витрэктомия сочетается с одновременным удалением хрусталика.
Лекарственная терапия
Аспирин (650 мг/день), подавляя агрегацию тромбоцитов, теоретически должен был бы предотвращать развитие диабетической ретинопатии. Но в международном многоцентровом клиническом исследовании ETDRS аспирин не оказал влияния на риск ретинопатии, а следовательно, не может использоваться в лечении ДР.
В российских стандартах также указано, что применение ангиопротекторов, ферментов и витаминов при диабетической ретинопатии неэффективно и не рекомендуется для ее лечения.
Наряду с этим интенсивно ведется поиск других лекарственных средств лечения диабетической ретинопатии. Многие из них сфокусированы на подавлении ростовых факторов, например сосудистого эндотелиального ростового фактора (VEGF, vascular endothelial growth factor), который, полагают, вызывает макулярный отек и ретинальную неоваскуляризацию. Среди них рекомбинантные человеческие моноклональные антитела Bevacizumab (Avastin) и их модификация Ranibi-zumab (Lucentis). Эти препараты применяют в виде интравитральных инъекций. Особо выделен их подавляющий неоваскуляризацию эффект при вторичной глаукоме, что открывает дополнительные возможности для хирургической коррекции заболевания.
Другая группа лекарств направлена на коррекцию биохимических изменений, которые индуцирует сахарный диабет. Они включают в себя исследования с ингибиторами протеинкиназы С, целебрекс (Celebrex), ингибиторами инсулиноподобного фактора роста I (соматостатин) и витамином Е. Положительный эффект соматостатина и витамина Е на начальной стадии клинических исследований обнаружить не удалось. Однако относительно ингибитора протеинкиназы С рубоксистаурина (ruboxistaurin) удалось получить некоторые положительные результаты на III фазе клинических испытаний — он снижает риск потери зрения у больных с непролиферативной стадией ретинопатии. Но клинические испытания с ним пока не завершены, т.е. пока он не может использоваться в клинической практике.
Многие методы лечения, включая антагонисты интегрина, витреолизис, металлопротеиназы, ингибиторы альдозредуктазы и др., находятся только на начальной стадии клинических испытаний.
