Трубное бесплодие: причины, лечение
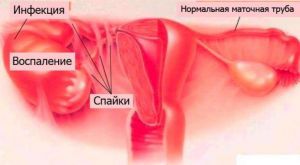
Распространенной причиной бесплодия является поражение маточных труб.
Напомню, это две тонкие трубочки, расположенные по бокам матки. На конце маточных труб расположено бахромчатое образование, похожее на бейсбольную перчатку. Этим концом маточная труба прилегает к яичнику с соответствующей стороны.
Маточная труба должна поймать вышедшую во время овуляции яйцеклетку, протолкнуть ее в свою самую широкую (ампулярную) часть и оставить там дожидаться сперматозоидов. Именно в маточной трубе в норме должно происходить оплодотворение яйцеклетки.
После оплодотворения яйцеклетка в течение 4 дней «путешествует» по маточной трубе в полость матки, где должна в конечном итоге прикрепиться к стенке матки и внедриться в ее слизистую оболочку.
Очевидно, что, для того чтобы труба могла полноценно выполнять свою функцию, она должна быть проходимой и у нее должна быть сохранена возможность проталкивать яйцеклетку от яичника к полости матки. Обеспечивает такое продвижение последовательное сокращение мышечного слоя трубы, а также работа мелких ресничек, расположенных на эпителии, выстилающем трубу изнутри.
Всего несколько причин могут нарушить работу маточных труб:
- Воспаление маточных труб, вызванное хламидийной, гонорейной и другими специфическими инфекциями.
- Воспаление маточных труб, обусловленное условно-патогенной флорой.
- Перенесенное хирургическое вмешательство на органах брюшной полости.
- Эндометриоз.
В основе повреждения маточной трубы лежит воспалительный процесс, который завершается, с одной стороны, образованием спаек, механически сдавливающих трубы, нарушая их проходимость, а с другой — нарушением работы реснитчатого эпителия.
В перечислении причин, приводящих к нарушению работы маточных труб, я отдельно выделил хламидийную инфекцию, не обобщив ее с другими причинами воспаления. Дело в том, что хламидийная инфекция имеет особенность — она приводит к образованию большого количества спаек в брюшной полости и особенно в области маточных труб. Спайки внешне похожи на тонкие пленки, которыми покрыто сырое мясо, если помните, они как бы склеивают отдельные доли куска и имеют различную плотность от очень тонких до плотных, требующих использования ножа.
Перенесенный хламидиоз, даже если его лечение прошло успешно, может оставить после себя множество спаек, поэтому доктор должен всегда уточнять у пациентки наличие в прошлом такого заболевания. Я объединил хламидиоз и гонорею, так как, по статистике, эти две инфекции часто встречаются совместно. Однако надо помнить, что гонорейная инфекция без хламидиоза довольно существенно поражает маточные трубы и особенно реснитчатый эпителий.
Вторым пунктом идет воспаление, обусловленное так называемой «условно-патогенной флорой». По сути, это микроорганизмы, которые в небольшом количестве живут у нас в организме, но при определенных условиях, а также попав в места, где они не должны находиться, вызывают воспалительный процесс. То есть в отличие от хламидиоза и гонореи — венерических инфекций, эти микроорганизмы не проникают в организм в результате незащищенного полового акта, а заносятся во время диагностических или хирургических вмешательств.
В норме полость матки и соответственно просвет маточных труб стерильны — то есть там не живет никаких микроорганизмов в отличие от влагалища, где может в норме присутствовать довольно разнообразный спектр различных бактерий, не вызывающих никаких заболеваний. Это обеспечивается защитными механизмами самого влагалища (присутствием лактобактерий, кислой средой, выработкой перекиси водорода, а также секрецией особых антител). Другими словами, условно патогенная флора может быть во влагалище, но она не должна проникать в верхние отделы половых органов — в матку и трубы.
Вход в матку надежно «охраняется». В канале шейки матки находится слизистая пробка, которая является своеобразным фильтром,-не позволяющим микроорганизмам из влагалища проникать в полость матки.
Различные хирургические и диагностические вмешательства могут нарушить этот «фильтр». К примеру, перенесенное выскабливание, хирургический аборт, установка внутриматочной спирали, акушерские манипуляции и другие повышают вероятность проникновения условно-патогенной флоры. Безусловно, после таких манипуляций часто назначаются антибиотики в профилактических целях, однако не всегда этого бывает достаточно.
Если условно-патогенные микроорганизмы все же остались в полости матки и трубах, бывает достаточно небольшого снижения иммунитета (стресс, переохлаждение, простудные, вирусные инфекции), чтобы запустить процесс воспаления. Наиболее частным условно-патогенным организмом, вызывающим воспаление придатков, является кишечная палочка. Если подобное воспаление было перенесено, можно предполагать, что есть вероятность повреждения маточных труб, которое может привести к бесплодию.
Любые хирургические вмешательства на брюшной полости могут вызвать образование спаек и соответственно нарушить проходимость маточных труб. Даже перенесенный в детстве аппендицит способен стать причиной формирования существенных спаек. В тех случаях, когда операции затрагивали непосредственно матку и придатки, формирование спаек неизбежно, даже в тех случаях когда используются специальные средства, предотвращающие их образование.
Образование спаек — это физиологический механизм, которым организм реагирует на повреждение, которое неизбежно сопровождает любое хирургическое вмешательство. До сих пор неизвестно, что определяет выраженность спаечного процесса. На самом деле у одних пациентов отмечается выраженный спаечный процесс даже после минимального вмешательства и использования противоспаечных барьеров, а у других, наоборот, спайки редки. Есть даже такое понятие «спаечная готовность организма», но что ее определяет — неизвестно. Придется признать, что это еще одна не решенная до конца проблема, в которой, как всегда бывает в подобных ситуациях, существует множество сомнительных методов лечения.
Фразу «у вас есть спайки» слышит от гинеколога довольно много женщин. На «спайки» списывают все болевые ощущения в животе, «спаечный процесс» — один из любимых диагнозов у врачей УЗИ. Очевидно, если есть такой «популярный» враг женского организма, вариантов борьбы с ним — множество.
Наиболее популярными являются различные медикаментозные препараты в виде инъекций и свечей, содержащие фермент, якобы способный разрушать спайки (лонгидаза), физиотерапия, а также гинекологический массаж.
Никакой эффективности у данных методов лечения нет. Фермент лонгидаза, как его ни вводи в организм, спаек в брюшной полости не достигнет и точно не разрушит, такой же эффект и у физиотерапии. Попытки разорвать спайки приемами гинекологического массажа кажутся мне агрессивными и также неэффективными, так как сами спайки довольно эластичные, и простые смещения матки в разные стороны и растягивание сводов их не разорвут.
Увы, но разделить спайки можно только хирургическим путем, и единственное, что возможно в условиях современной медицины, — это снизить вероятность их образования. Для этого используются специальные противоспаечные барьеры, которые оставляют в брюшной полости в конце операции, а также принципы выполнения самих операций — аккуратные, минимально агрессивные вмешательства и «чистая» брюшная полость в конце процедуры.
Заподозрить спаянный процесс можно и при осмотре на кресле, и во время УЗИ. Если матка существенно смещена от центра, маточные своды короткие, матка малоподвижна — спаечный процесс есть с высокой долей вероятности. При УЗИ спайки могут быть видны только на фоне жидкости в малом тазу — такое бывает после овуляции, но может быть и постоянным явлением. Такое состояние называется «сероцеле», при этом в малом тазу находят «пакетики» из спаек, заполненные жидкостью. Косвенным признаком спаечного процесса могут быть фиксированный к ребру матки яичник (как будто прилипший), также расширенные маточные трубы, заполненные содержимым. Такие трубы называют «гидросальпинкс» — в переводе «вода в трубе».
В норме маточные трубы не видны на УЗИ, так как они тонкие и в них не содержится жидкость. Появление маточной трубы на УЗИ возможно в двух случаях: когда в ней активно происходит воспаление — гнойное содержимое накапливается в просвете — такая труба будет называться «пиосальпинкс — гной в трубе», а также при поражении маточной трубы спайками, которые «заклеивают» ее фимбриальный отдел (бахромчатый свободный край, которым она ловит яйцеклетку) или перетягивают ее, как скотчем. В обоих случаях труба будет выглядеть расширенной, извитой, заполненной при гидросальпинксе прозрачным содержимым, а при пиосальпинксе — неоднородным. В последнем случае, как правило, присутствует выраженный болевой синдром, а также температура.
Если мы видим на УЗИ расширение трубы — можно с уверенностью говорить, что она непроходима, в данном случае диагностика будет очень простой. Однако маточные трубы могут быть поражены спайками не только снаружи, но и изнутри. Такое возникает как в результате воспалительных процессов, так и после хирургических вмешательств, особенно выполненных в полости матки, — к примеру, аборт или удаление узла миомы матки. При этом вход в трубу и ее просвет «запаиваются», и труба становится непроходимой. При УЗИ мы не увидим никаких изменений, так как при таком поражении труба не расширяется и будет внешне выглядеть как не измененная. Поэтому УЗИ неполноценный метод диагностики проходимости маточных труб, так как не позволяет выявить внутреннее поражение труб. В таких случаях УЗИ дополняют введение в полости матки жидкости, но об этом я расскажу позже, когда речь пойдет о способах диагностики непроходимости маточных труб, а сейчас моя задача — лишь указать, что если при обычном УЗИ поражение трубы не выявлено и нет других признаков спаечного процесса, это не означает, что с трубами все в порядке.
Собственно и тот факт, что у вас есть признаки спаечного процесса или при осмотре на кресле, или при УЗИ, не указывает на наличие проблемы с трубами. В моей практике были пациентки, беременность у которых наступала при выраженных спайках и всего одной проходимой трубе, но это, скорее всего, исключение, чем правило.
Прежде чем перейти к обсуждению способов диагностики непроходимости маточных труб, надо обсудить еще одну причину их поражения — эндометриоз.
Напомню, эндометриозом называют заболевание, при котором клетки слизистой оболочки матки (эндометрия) имплантируются в различных местах организма и начинают свое функционирование, как такая же слизистая оболочка матки, только за пределами полости матки. То есть они также увеличиваются в размере в процессе менструального цикла и в них также происходят «миниатюрные менструации». Чаще всего клетки эндометрия распространяются по брюшной полости в области малого таза в процессе так называемой «ретроградной менструации». Дело в том, что в норме часть менструальных выделений попадает через маточные трубы в брюшную полость. Попав туда, они должны быть ликвидированы, но у части женщин этот процесс, видимо, нарушен и клетки эндометрия не уничтожаются, а прикрепляются к брюшине и остаются там, формируя очаг эндометриоза. Это одна из теорий возникновения этого заболевания.
Наличие миниатюрных менструаций в очагах поддерживает постоянный воспалительный процесс, на фоне которого формируются спайки, способные поразить маточные трубы. Очаги эндометриоза могут располагаться и на самих маточных трубах, что только усугубляет патологический процесс.
Для эндометриоза характерно наличие жалоб на постоянные боли внизу живота, усиливающиеся перед менструацией, боли при половой жизни, болезненные менструации с наличием коричневатых мажущих выделений до или после основных выделений. Однозначно поставить этот диагноз без лапароскопии трудно, можно только заподозрить. В рамках обсуждаемой нами темы признаки эндометриоза могут указать на возможность поражения маточных труб в тех случаях, когда у пациентки не было операций, она не переносила никаких инфекций. Сам по себе эндометриоз может быть фактором бесплодия не только за счет формирования спаек, но об этом мы поговорим ниже.
Подведем небольшой итог: трубный фактор бесплодия можно заподозрить, если у вас были хирургические вмешательства на брюшной полости, воспаления придатков или вы перенести хламидиоз и/ или гонорею. При подозрении на наличие у вас эндометриоза маточные трубы также следует подвергнуть проверке, но у эндометриоза есть и другие механизмы, нарушающие процесс зачатия. Непроходимость маточных труб или трубы может быть выявлена уже во время обычного УЗИ, если труба выглядит расширенной и заполненной содержимым. В то же время, если трубы не видны при УЗИ, это не исключает наличие их непроходимости, однако и выявление явных признаков спаечного процесса не указывает на тот факт, что у вас обязательно непроходимы трубы.
Как проверяют проходимость маточных труб?
Для проверки проходимости маточных труб существует несколько методов:
- Гистеросальпингография (ГСГ)
- Гидросонография
- Лапароскопия
- Фертилоскопия
- 5Сцинтиграфия маточных труб
Гистеросальпингография
Это наиболее распространенный метод проверки труб. Она производится следующим образом: пациентку размещают на столе в рентгеновском кабинете. Во влагалище вводят зеркало, фиксируют шейку матки и в канал вводят специальную трубку, по которой с помощью шприца вводят контрастное вещество. В это время включают рентген, и на экране видно, как прокрашивается полость матки и затем маточные трубы, через которые контрастное вещество поступает в брюшную полость. Так должно быть в норме. Если маточные трубы непроходимы, на экране будет видно, что контраст не проходит в трубу или заполняет ее, но выхода в брюшную полость нет. При этом можно видеть, как труба расширяется, заполняясь веществом, а также могут быть видны перетяжки от спаек, придающие ей извитой вид и неравномерную толщину.
ГСГ — один из наиболее информативных методов диагностики непроходимости труб, так как можно видеть не только факт проходимости трубы, но при ее поражении оценить, как именно она поражена, так как видны наружный и внутренний ее контуры. Однако у этого метода есть свои недостатки. В первую очередь этот метод крайне неприятный и болезненный для пациентки, так как прохождение контрастного вещества через трубы вызывает сильную боль, как и попадание его в брюшную полость. Метод задействует рентгеновское излучение, даже несмотря на то что доза при этом кране мала. Есть еще одни важный нюанс — в ответ на болевые ощущения может произойти спазм мышцы матки в области трубных углов, что создаст ложную картину непроходимости маточных труб. Это подтверждают сравнительные исследования, при которых у части пациенток с диагнозом «непроходимость маточных труб» в начальных отделах по данным ГСГ при лапароскопии трубы оказывались полностью проходимыми. Несмотря на эти нежелательные явления, ГСГ остается наиболее информативным нехирургическим методом диагностики проходимости труб.
Гидросоногафия
Этот метод похож на предыдущий, но при его выполнении используется УЗИ, а контрастным веществом служит стерильный физраствор. В полость матки вводят специальный катетер, по которому вводят жидкость. УЗИ выполняется во время введения жидкости и через несколько минут. В отличие от ГСГ данная процедура менее болезненная, но менее информативная. Дело в том, что УЗИ не позволяет так детально оценить маточные трубы, как правило, удается только зафиксировать факт появления жидкости в брюшной полости, то есть косвенный признак проходимости.
Безусловно, если труба совсем непроходима, мы увидим, как она расширяется и жидкость в ней накапливается и не оттекает, но если труба проходима, но есть перетяжки — оценить это не удастся. Кроме этого, если одна труба полностью проходима, а другая нет, мы можем увидеть, как жидкость попала в брюшную полость по одной здоровой трубе, но не узнаем, что другая труба закрыта, так как вся жидкость будет поступать только в одну трубу
Таким образом, этот метод будет информативен при наличии только одной, трубы или при наличии запаянного конца трубы, когда в процессе введения жидкости труба характерно расширяется. Преимущество метода в его меньшей болезненности и отсутствии необходимости задействовать рентгеновский аппарат, доступ к которому есть не во всех клиниках. В настоящий момент гидросонография выполняется чаще ГСГ, но вы должны помнить, что информативность его при некоторых поражениях маточных труб ниже.
Лапароскопия
Лапароскопическую проверку маточных труб можно назвать «золотым стандартом» в диагностике этого состояния, но в отличие от описанных выше методов данный метод диагностики представляет собой полноценное хирургическое вмешательство. Для проведения лапароскопии производится общий наркоз и в брюшную полость в области пупка вводят специальную камеру.
Как и при ГСГ, в полость матки через шейку матки вводят медицинскую «синьку» — красящее вещество. С помощью камеры видно, как синька заполняет трубы и выходит в брюшную полость. При данной процедуре исключен фактор спазма маточных углов, так как пациентка находится под наркозом, полностью расслаблена и не чувствует боли.
Лапароскопия — не только самый точный и информативный метод оценки маточных труб, но и позволяющий сразу же восстановить проходимость трубы, если для этого есть техническая возможность. То есть не только диагностировать, но и решить проблему. Лапароскопию не рассматривают в качестве начального метода диагностики проходимости маточных труб, так как все-таки это хирургическая операция, за исключением случаев, когда есть дополнительные показания для проведения лапароскопии (яркие признаки эндометриоза, большие эндометриоидные кисты или опухоли яичника, выявленный при УЗИ гидросальпинкс), другими словами, когда операция так и так показана.
В остальных ситуациях к лапароскопии прибегают после проведения нехирургических методов диагностики.
Фертияоскопия
Фертилоскопия похожа на лапароскопию, но при этом камера вводится в задний свод влагалища. Для ее проведения используют не общий наркоз, а внутривенный (в вену вводится препарат, и вы засыпаете). Преимуществом фертилоскопии является ее меньшая травматичность (пункция заднего свода практически не требует заживления), по сути, процедура амбулаторная, то есть пациентка может покинуть стационар в тот же день, но информативность ее уступает лапароскопии из-за небольшого угла обзора. Кроме этого, при таком методе практически нет возможности восстановить проходимость труб, так как инструменты, которые можно вводить через канал фертилоскопа, не способны разделить большинство спаек. Сказать честно, фертилоскопия не очень популярна в клиниках, так как часто просто нет соответствующего оборудования, поэтому отдают предпочтение лапароскопии.
Сцинтиграфия маточных труб
Метод очень редко используется, но все же стоит его описать. Идея метода в том, что в полость матки вводят небольшое количество вещества, помеченного изотопом. Это вещество в течение нескольких часов отслеживают специальным прибором. Реснички эпителия перемещают изотоп в трубы и дальше в брюшную полость, что должно быть видно на экране при проведении нескольких последовательных снимков. Процедура выполнятся с 13-го по 16-й день цикла, то есть в период овуляции.
Предполагается, что данный метод позволяет оценить не только проходимость труб, но и их функциональное состояние, так как при этом имитируется естественный транспорт сперматозоидов по маточным трубам. Вводимый изотоп совершенно безопасен для организма. Мне не удалось найти полноценной научной информации об этом методе, однако несколько моих пациенток проходили подобное исследование, которое показало проходимость их труб, то есть изотопы переместились из полости матки в брюшную полость. Метод безболезненный, не нужен общий наркоз, но требуется провести в клинике несколько часов просто в ожидании результата. Надо отметить, что оборудование для проведения сцинтиграфии установлено в очень небольшом количестве клиник.
Какой же метод диагностики выбрать?
Вначале надо определиться, есть ли у вас предпосылки к тому, что у вас может быть непроходимость маточных труб. Вспомните, переносили ли вы воспаления придатков, хламидиоз, гонорею, хирургические вмешательства, включая аборты, диагностические выскабливая, удаления полипов и даже аппендицит в детстве. Кроме этого, стоит обратить внимание на наличие у вас признаков эндометриоза: постоянные боли внизу живота, усиливающиеся перед менструацией, боли при половой жизни, болезненные менструации, коричневые мажущие выделения до или после менструации. Далее нужен осмотр у гинеколога и обязательно УЗИ. Но, прежде чем приступать к проверке маточных труб, необходимо сделать спермограмму. Зачем, спросите вы, — объясню на примере: у вас регулярный менструальный цикл, не было ничего из выше перечисленного, но беременность не наступает. Остается две наиболее очевидные причины — или нарушена проходимость маточных труб, или есть нарушения в спермограмме.
Оценка состояния спермы по переносимости не сравнится ни с одним методом проверки маточных труб, но ее результат может отменить необходимость проверять трубы, если выяснится, что есть выраженные нарушения, влияющие на зачатие. В случае получения хорошего результата спермограммы необходимость в проверке маточных труб становится очевидной.
При выявлении заболеваний, которые требуют однозначного хирургического лечения, проверку маточных труб стоит выполнять во время лапароскопии, в этом случае все довольно просто.
В том случае, если никаких явных отклонений выявить не удалось, стоит сделать выбор между ГСГ и гидросонографией.
Я все же отдаю предпочтение ГСГ, мотивируя это тем, что в результате получаются достаточно информативные снимки, позволяющие не только оценить факт непроходимости труб, но и увидеть, как они поражены. Это имеет довольно существенное значение при выборе дальнейшей тактики лечения. На самом деле при аккуратном выполнении данной процедуры она не настолько тяжелая по переносимости. Гидросоноскопия, конечно, проще, может быть выполнена в гинекологическом кабинете, сопровождается меньшим дискомфортом, поэтому если вы очень боитесь неприятных ощущений, стоит отдать предпочтение именно этому методу с некоторой потерей в информативности. В ряде случаев может возникнуть ситуация, при которой данные, полученные при гидросоноскопии, будет трудно интерпретировать, и тогда все равно придется выполнить ГСГ.
Фертилоскопию вам могут предложить в основном центры, в которых она активно применяется, я думаю, это основной критерий выбора данного метода. Ее нередко сочетают с гистероскопией (осмотром полости матки), поэтому если у вас есть сочетание нескольких проблем, к примеру, подозревают наличие полипов эндометрия, сращений в полости, перегородок и других заболеваний (мы подробно обсудим это в главе про маточный фактор бесплодия), фертилоскопия — метод выбора. При этом можно будет за одну процедуру оценить проходимость маточных труб, полости матки и скорректировать выявленные нарушения в полости матки (удалить полип или разрушить сращения). По поводу восстановления проходимости маточных труб мы уже говорили выше: возможности фертилоскопии ограниченны. Надо отметить, что во время лапароскопии также возможно провести гистероскопию и решить проблемы в маточной полости, но при этом имеется больше возможностей восстановить проходимость маточных труб, чем при использовании фертилоскопии.
Сцинтиграфия — интересный метод оценки проходимости труб, однако используется довольно редко. Он легко переносится, совершенно безвредный, но недостаточно информативный. Его стоит выбрать в большей степени для скрининговой цели. В результате мы можем получить лишь информацию о том, нарушена ли проходимость труб или нет, но узнать, какой именно вид нарушения имеет место, не получится. То есть в случае выявления непроходимости труб потребуются дополнительные методы исследования, к примеру ГСГ, чтобы уточнить характер повреждения.
Что же делать, если выявлена непроходимость маточных труб?
Прежде чем решать вопрос о выборе метода лечения, стоит ответить на несколько важных вопросов:
- Имеет ли смысл вообще заниматься восстановлением проходимости труб или надо сразу же обращаться в клинику, где занимаются ЭКО?
- Сколько поражено труб — одна или обе?
- Какая часть трубы или труб повреждена?
Ответить на эти вопросы мы сможем после того, как я опишу основные способы восстановления проходимости маточных труб, чтобы у вас создалось правильное понимание их эффективности и переносимости.
Существует три способа лечения трубного фактора бесплодия:
- Фимбриопластика. Путем лапароскопической операции свободный край трубы (тот, который похож на бейсбольную перчатку) рассекается, и формируются новые «лепестки» трубы.
- Сальпингостомия — рассекается часть трубы, и формируется новое входное отверстие.
- Реканализация маточных труб. Под рентгеновским контролем в полость матки вводят катетер, который устанавливают у начала трубы, и далее по тонкому проводнику катетер продвигают внутрь, пытаясь разделить сращения и восстановить проходимость. В нашей стране этот метод практически не применяется.
Как вы помните, одной из причин возникновения непроходимости маточных труб может быть перенесенное хирургическое вмешательство, особенно в области придатков. Организм именно таким образом реагирует на травму в брюшной полости. Таким образом, после любого хирургического способа восстановления проходимости маточных труб есть риск образования спаек вновь. На самом деле так и получается, эффективность всех перечисленных методов крайне низкая, по данным различных авторов, составляет около 20— 30%, при этом возрастает риск возникновения внематочной беременности.
Простое восстановление проходимости трубы, даже в тех случаях, когда этот эффект сохраняется надолго, не может восстановить ее функцию, точнее активность мышечных волокон и ресничек эпителия, если они были поражены. Поэтому качественно выполненная операция может не привести к наступлению беременности, если в результате воспаления труба потеряла способность проталкивать плодное яйцо в матку.
Важно объективно оценивать состояние труб у пациентки во время лапароскопии, чтобы принять правильное решение — сохранять трубу или все же удалить ее полностью. Еще до операции надо обсудить этот вопрос с хирургом и постараться не настаивать на обязательном сохранении труб во что бы то ни стало. Иногда пациентки настолько сильно давят на хирургов, что они стараются восстанавливать проходимость даже самых безнадежных труб, что в последующем заканчивается или продолжающимся бесплодием, внематочной беременностью, или потребностью в еще одной операции по удалению труб перед ЭКО.
На самом деле нередко перед ЭКО настоятельно требуют удалить измененные маточные трубы, чтобы повысить эффективность процедуры, так как предполагается, что измененные трубы служат постоянным источником воспаления, затрагивающим полость матки, в которую производят подсадку эмбрионов. Этот факт надо учитывать при принятии решения о судьбе труб. Вот простой пример: пациентка настаивает на сохранении труб, доктор рассекает спайки, восстанавливает проходимость, но после этой операции беременность не наступает, а, по данным УЗИ, трубы вновь запаяны, расширены и заполнены содержимым. Единственное, что остается, — это обращаться к методу ЭКО, а репродуктолог отказывается брать ее в программу, пока не будут удалены трубы, выходит, что надо вновь подвергаться хирургическому лечению.
Грамотный хирург, как правило, оценивает трубу, и если он видит, что стенки трубы утолщены, в просвете содержится гной, труба сильно деформирована — такую трубу удаляет. Напротив, если труба розовая, не воспалена, а ее проходимость ограничивают нежные спайки — восстановление такой трубы целесообразно.
Теперь о главном: заниматься восстановлением проходимости маточных труб целесообразно до 30 лет. Такой подход связан с тем, что после 30 лет на первое место выходит фактор времени, которое можно потратить на лечение бесплодия.
Если в 25 лет допустимо пробовать восстанавливать проходимость труб, так как качество яйцеклеток и овариальный резерв допускают различные задержки в наступлении беременности, часто ассоциированные с этим процессом, то после 30 лет на это просто нет времени. Вот один из возможных сценариев, который может существенно задержать наступление беременности.
Пациентка переносит операцию на маточных трубах, после которой следует как минимум 1 месяц на восстановление, далее 6—8 месяцев пара пытается забеременеть. Может случиться так, что беременность так и не наступила. В этом случае потеря времени будет минимальной. Однако есть вероятность и другого исхода — появится внематочная беременность. За ней последует еще одна операция по удалению трубы, восстановление займет около 1—2 месяцев, и более полугода уйдет на попытку снова зачать ребенка уже с одной трубой. При этом риск внематочной беременности и повторной операции также сохранится.
Кроме этого, в молодом возрасте реже встречаются сложные сочетания формы бесплодия, да и само время бесплодия бывает небольшим. В противовес случаям длительного бесплодия в 5—10 лет у пациенток 35—37 лет, имеющих сопутствующие гинекологические операции и, к примеру, не очень хорошие показатели спермограммы.
Надеюсь, вы понимаете, что я не категоричен в подобном разграничении — «до 30 лет и после», в отношении выбора метода лечения трубного фактора бесплодия. Вся медицина — это искусство учитывать множество нюансов, чтобы принимать правильные решения. Многое зависит от того, к какому доктору вы попадете для лечения своего бесплодия. Часть докторов склонны к избыточной хирургической активности, однако со своей стороны вы можете также взвешивать свои шансы на эффективное решение проблемы. На что стоит обращать внимание, если вам больше 30 лет и диагностирован трубный фактор бесплодия:
- Насколько долго у вас не наступает беременность? Если бесплодие длится несколько лет, беременность не наступала и ранее с другими партнерами при условии отсутствия контрацепции — стоит воздержаться от восстановления труб.
- Есть ли дополнительные факторы бесплодия? К примеру, помимо трубного фактора выявлены нарушения в спермограмме — восстанавливать трубы нецелесообразно.
- Состояние овариального резерва — если диагностировано снижение овариального резерва — тратить время на восстановление труб не следует.
- Были ли у вас операции на органах брюшной полости — стоит задуматься, целесообразно ли снова подвергаться хирургической операции с низкой эффективностью.
- Какой тип поражения труб у вас выявлен? Известно, что результат операции при наличии гидросальпинкса или пиосальпинкса самый плохой, так как при таком состоянии труб их структура существенно нарушена.
Вот примерные вопросы, которые стоит продумать самостоятельно и обсудить с доктором перед принятием решения о целесообразности проведения операции. В том случае, если вы приняли решение воздержаться от операции, — следует обращаться в клинику, занимающуюся ЭКО, так как именно этот метод позволит преодолеть данный фактор бесплодия.
Как я отметил в самом начале, трубный фактор бесплодия — один из наиболее сложных в решении. Лучше всего с ним справляется технология ЭКО. Хирургия маточных труб имеет довольно небольшую эффективность и высокий риск повторных хирургических вмешательств.
