Коронарное стентирование сосудов сердца. Стенты
Швейцарский врач-кардиолог Андреас Грюнциг выполнил первую аортокоронарную ангиопластику 20 сентября 1977 г.
В этой процедуре он пропустил длинный тонкий катетер со спущенным надувным баллончиком на кончике через бедренную артерию ноги в сердце тридцатисемилетнего мужчины с хронической стенокардией. Грюнциг фактически изготовил этот надувной баллончик на кухне в раковине! После помещения кончика катетера в место закупорившей артерию бляшки он надул баллончик. Рентгеновские снимки подтвердили, что этот простой маневр раздавил бляшку о стенку артерии, создав большой проход для потока крови. Процедура была успешной и избавила пациента от боли. В 2000 г. (двадцать три года спустя) этот пациент прошел катетеризацию сердца, которая показала, что артерия, леченная в 1977 г., остается открытой.
Успех Грюнцига привел к широкому применению баллонной ангиопластики у пациентов с ишемической болезнью сердца. Но, как и со многими новыми медицинскими технологиями, первоначальные результаты были не у всех одинаковыми. Среди первых пятидесяти пациентов успех был достигнут только у 64%; кроме того, одному из семи пациентов потребовалось срочное шунтирование, а у одного из двадцати произошел инфаркт, вызванный этой процедурой. Хотя профиль безопасности быстро улучшился, основное долгосрочное ограничение баллонной ангиопластики быстро стало очевидным. В течение шести месяцев после процедуры у половины пациентов произошла повторная блокировка артерий, называемая рестенозом.
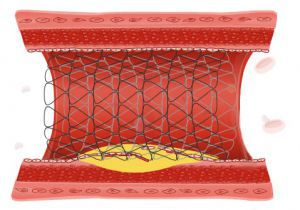
Сегодня мы знаем, что нужно поставить в артерию стент, чтобы держать ее открытой и предотвратить рестбноз. Стенты коронарных артерий — это ультратонкие металлические трубки, которые вставляются внутрь артерии после баллонной ангиопластики, чтобы расширить области завалов, разжать стенки артерии как можно шире, чтобы сохранить просвет артерии.
Первый стент коронарной артерии был поставлен в Тулузе, Франция, в 1986 г. Управление по контролю за продуктами и лекарствами США одобрило стентирование коронарных артерий в 1994 г., и сочетание баллонной ангиопластики и стентирования стало стандартом. Стенты снижают риск рестеноза на 20—30% — лучше, чем только одна баллонная ангиопластика, но они все еще далеки от совершенства. Поэтому ученые исследовали причины рестеноза в стентах и обнаружили, что внутристентовое блокирование обусловлено активацией природного механизма заживления организма. Баллонная ангиопластика и установка стента вызывают повреждение артериальной стенки, что приводит к воспалительной реакции. Клетки мигрируют на это место, образуется рубцовая ткань, и стент частично блокируется.
Поиск способов предотвращения этого воспаления и рубцевания привел к идее покрывать стенты лекарствами, чтобы подавить рост клеток и воспалительный процесс. Если мы сможем блокировать этот природный ответ заживления с помощью локального высвобождения лекарственных средств из стента, возможно, нам удалось бы сохранить стенты незаблокированными гораздо дольше. Первые стенты с лекарственным покрытием были одобрены для использования в США в 2003 г., и крупные исследования показали, что они сократили рестеноз в два раза, примерно с 20—30 до 10—15%. Хотя в долгосрочной перспективе риск инфаркта не был снижен стентами с лекарственным покрытием, они действительно ограничивали необходимость в последующих подобных процедурах на той же артерии. Разработка стентов коронарных артерий с лекарственным покрытием была воспринята как одно из величайших достижений в интервенционной кардиологии.
Потом стали появляться тревожные сообщения. В 2006 г. исследователи, изучавшие стенты с лекарственным покрытием, сообщили о более высоком уровне возникновения серьезного состояния, которое называется тромбоз стентов, которое возникает, когда внутри стента образуется сгусток крови, перекрывая поток крови в артерии. Это может иметь катастрофические последствия, вызывая инфаркты у большинства пациентов и смерть примерно у половины.
Встревоженные этим сообщением, врачи временно вернулись к использованию металлических стентов без лекарственного покрытия. Между тем кардиологи рассматривали проблему тромбообразования после установки стентов с лекарственным покрытием. Оказалось, что те же самые химические вещества, которые сохраняют стенты с лекарственным покрытием в открытом состоянии, также замедляют нормальную реакцию организма на имплантацию стента, при которой внутренняя поверхность стента покрывается собственными клетками организма. Без защитного слоя клеток кровь остается в контакте с металлической поверхностью стента в течение нескольких месяцев. А когда кровь вступает в контакт с чужеродными поверхностями или материалами, она сворачивается. Это естественная реакция, которая не дает нам истечь кровью до смерти, когда мы получаем ранения.
Кардиологи не хотели отказываться от стентов с лекарственным покрытием из-за их повышенной прочности и надежности. Они решили, что лучшая стратегия — это назначить дополнительные лекарства для предотвращения свертывания крови во время фазы медленного заживления после установки стента с лекарственным покрытием. Это было хорошей новостью для производителей клопидогреля.
Сегодня больных, которые получают стенты коронарных артерий, лечат аспирином и клопидогрелем для предотвращения свертывания крови. Почти все пациенты со стентами должны пожизненно принимать аспирин. Принимать клопидогрель необходимо, по крайней мере один месяц (а лучше три) после имплантирования металлического стента без лекарственного покрытия. Тем, кому имплантировали стент с лекарственным покрытием, рекомендуется принимать клопидогрель по крайней мере год, хотя некоторые кардиологи советуют принимать его пожизненно. Мы лечим всех пациентов, подвергшихся стентированию, аспирином и клопидогрелем ровно год, а затем предлагаем принимать аспирин пожизненно.
Если вы принимаете аспирин в сочетании с клопидогрелем, риск катастрофического тромбоза стентов является низким, как для стентов с лекарственным покрытием, так и для металлических стентов без покрытия. В общем, сгусток крови в стенте образуется приблизительно у 0,5—2,0% людей. Но эти два лекарства представляют собой обоюдоострый меч, так как у некоторых пациентов они к тому же вызывают кровотечение. Клопидогреля следует избегать людям с язвенной болезнью, тем, у кого в анамнезе есть кровоизлияние в мозг и, в частности, риск травмы — например, пожилые люди, которые нетвердо держатся на ногах. Выбор стента должен быть нацелен на пациента, и вы должны участвовать в этом обсуждении.
Если кардиолог рекомендует вам стентирование коронарной артерии, есть несколько дополнительных моментов, которые вы должны рассмотреть, прежде чем принять решение, какая последняя версия стента с лекарственным покрытием подходит вам наилучшим образом. Длительное лечение лекарством с брендовым названием клопидогреля плавике дорого, поэтому убедитесь, что вы можете себе это позволить. К счастью, в ближайшее время клопидогрель будет доступен в качестве дженерика, и его цена быстро падает.
Далее, подумайте о своем общем состоянии здоровья. Нуждаетесь ли вы в какой-либо операции или крупной медицинской процедуре в следующем году? Поскольку клопидогрель препятствует свертыванию крови, его прием нужно прекратить пациентам, которым предстоит делать операцию, в частности операции на глазах и мозге, где небольшое кровотечение может создать огромные проблемы. Если вы планируете операции в течение ближайших двенадцати месяцев, рассмотрите вопрос о металлическом стенте без лекарственного покрытия, потому что безопаснее временно приостановить прием клопидогреля именно при таком типе стента.
В каком случае вы должны обсудить применение металлического стента без лекарственного покрытия вместо стента с лекарственным покрытием:
- если у вас есть проблемы с кровотечением;
- вы в группе риска травмы (неустойчивы на ногах, у вас опасная профессия, такая как полицейский, пожарный или военнослужащий. находящийся на действительной службе);
- вам потребуется хирургическая операция в течение следующих 12 месяцев;
- у вас есть проблема с клопидогрелем (он слишком для вас дорог, вы не хотите принимать его в течение 12 месяцев).
Вам нужна операция, но у вас было стентирование коронарной артерии
Пациенты со стентами должны принимать аспирин и клопидогрель. При металлических стентах без покрытия необходим прием клопидогреля, по крайней мере в течение 1—3 месяцев, при стентах с лекарственным покрытием продолжительность лечения клопидогрелем должна составлять не менее года. Но что, если у вас возникли проблемы с желчным пузырем или произошел перелом бедра и требуется операция? Каков риск временного прекращения приема клопидогреля? Это зависит от того, как давно вы подвергались стентированию. Когда прекращают прием клопидогреля для плановой операции в течение шести недель после имплантации стента с лекарственным покрытием, у 42% пациентов происходит сердечнососудистая катастрофа. Риск со временем падает, достигая около 12% к одному году. Шотландские исследователи, которые изучали эту проблему, отметили, что 20% стентированных пациентов, которые прекратили прием клопидогреля, чтобы им сделали операцию, на самом деле делали косметические процедуры.
Суть здесь состоит в следующем:
- не планируйте операцию в течение шести недель после имплантации стента:
- отложите косметическую хирургию по крайней мере на год, не позволяйте тщеславию встать на пути здоровья вашего сердца;
- важно, чтобы вы продолжали принимать аспирин после отмены клопидогреля перед операцией. Если вы прекратите принимать оба препарата, риск тромбоза стента поднимается до неприемлемого уровня.
При хронической стабильной стенокардии у вас есть время, чтобы сделать выбор.
Стенты против медикаментов
Хотя хроническая стабильная стенокардия достаточно распространена, не существует оживленных дискуссий относительно лучшей начальной терапии пациентов с этим заболеванием. Следует ли лечить их лекарствами или же отправлять прямо на катетеризацию сердца для немедленного стентирования и баллонной ангиопластики, как Джима Саттона?
Идея проведения катетеризации сердца, выявляющей блокирование артерий и открывающей их просвет с помощью стентов, кажется привлекательной. Она удовлетворяет наше естественное желание быстро решить проблему, и в результате получается симпатичная ангиография, которой гордится ваш кардиолог. Но помните, что атеросклероз — это распространенная системная проблема. Местное лечение отдельных сужений артерий не вылечит болезнь.
Одни критики — в основном интервенционные кардиологи — утверждают, что стентирование обеспечивает более быстрое облегчение стенокардии и повышает качество жизни гораздо быстрее, чем лекарственная терапия. Это верно', хотя и качество жизни, и уменьшение боли в груди сравняются по прошествии трех лет. Другие отмечали, что в реальном мире трудно добиться превосходного медикаментозного лечения, которым пользовалась пациенты на «Испытании мужества». Один автор передовицы писал, что обеспечение того, чтобы люди получали лучшее медикаментозное лечение, требует «титанических усилий, в отличие от того, что обычно мы видим в повседневной клинической практике».
Проблема не в том, что мы не можем предоставить качественную медицинскую помощь на регулярной основе; она заключается в том, что мы этого не делаем. Сегодня меньше половины пациентов, которым ставят стенты, получают лучшее медикаментозное лечение. Это недопустимо. Если врачи назначают правильные лекарства и изменение образа жизни, а также стараются сформулировать стратегию лечения и донести ее до своих пациентов, мы в состоянии предоставить прекрасное лечение. Если вам или члену вашей -семьи ставят стент, настаивайте на том, чтобы врач запланировал курс вашего лечения и обсудил его с вами. ,
Опять же, мы рекомендуем стратегию «доверяй, но проверяй», когда дело доходит до рекомендаций вашего врача. Ниже приведен список лекарственных средств, которые были использованы в «Испытании мужества». Если у вас хроническая стабильная стенокардия, не важно, ставили вам стенты или нет, принесите этот список вашему врачу и обсудите, что вы должны принимать. Вы, вероятно, не принимаете лекарства из каждой категории, и это нормально. Но вы должны принимать по крайней мере три, а возможно, четыре или пять из этих лекарственных средств. Убедитесь, что вы получаете правильное лечение. И конечно же сочетайте эти лекарства со здоровым, свободным от табака образом жизни.
Лекарственные средства при хронической стабильной стенокардии:
- аспирин;
- лечение статинами;
- другие противолипидные или противохолестериновые вещества;
- бета-блокатор;
- ингибитор АПФ;
- блокатор кальциевых каналов;
- нитраты (нитроглицерин или аналогичные препараты).
«Испытание мужества» стало этапным исследованием для лечения хронической стабильной стенокардии. Тем не менее привлекательность быстрого лечения стентированием остается сильным искушением для многих пациентов и кардиологов. Как и Джим Саттон, слишком многие подвергаются стентированию в качестве терапии первой линии, когда одни только лекарства, возможно, были бы чрезвычайно эффективны. К тому же стентирование недешево. Если бы врачи следовали рекомендациям «Испытания мужества» и испробовали сначала медикаментозную терапию, наша система здравоохранения могла бы экономить 5 миллиардов долларов в год.
Стентирование против хирургического вмешательства
Помимо того, что хроническая стабильная стенокардия представляет собой наиболее частое показание для стентирования коронарных артерий, это состояние наиболее часто приводит человека к кардио-хирургу. Как мы уже обсуждали, усовершенствования в стентировании и ангиопластике сократили число операций кардиохирургов. Борьба за сферы влияния между кардиохирургами и кардиологами вызывала много противоречий и путаницы. Как и в дискуссии «стенты против медикаментов», ответы содержатся в данных.
Хотя и относительно инвазивное, шунтирование является верным подходом для некоторых пациентов с хронической стабильной стенокардией. По сравнению со стентированием и ангиопластикой операции аортокоронарного шунтирования ассоциируются с большей продолжительностью жизни у людей с наиболее тяжелыми и сложными заболеваниями коронарных артерий. Это касается больных с блокировкой всех трех крупных сердечных артерий и некоторых пациентов с блокирован) ем критически важного ствола левой коронарной артерии, которая снабжает кровью до 70% сердечной мышцы.
Из числа больных с обширной ишемической болезнью сердца те, кто с повреждениями сердца, и те,'кто с диабетом, могут извлечь особую пользу из этой операции по сравнению со стентированием.
Крупнейшее современное исследование, сравнивающее шунтирование и стентирование, — это синтаксические (упорядоченные) испытания, в которых участвовало 1800 пациентов из семнадцати разных стран и которые широко освещались в СМИ. Пациенты с тяжелой ишемической болезнью сердца были разделены на две группы, половина пациентов подверглась шунтированию, а другой половине установили стенты. К концу года число инфарктов и смертей было одинаково в обеих группах. Однако пациентам, подвергшимся стентированию, потребуется примерно в два раза больше процедур на сердечных артериях в дальнейшем, в то время как пациенты с шунтированием были более склонны к инсультам.
Читая один и тот же отчет, и хирурги, и кардиологи праздновали победу. Каждая группа заявляла, что их процедура лучше. Более тщательный анализ данных показывает, что обе процедуры в равной степени хороши, и позволяет представить рекомендации по их использованию. Для пациентов с наиболее тяжелой диффузной ишемической болезнью сердца лучше операция. Для тех, у кого блокирование артерий более локализовано или дискретно, как правило, наилучшая первоначальная стратегия — это стентирование. Новая система подсчета баллов, называемая синтаксической оценкой, которая отражает тяжесть и комплексность ишемической болезни сердца и помогает руководить лечением, позволяет врачам быть боле^объективными при рекомендации наилучшего медицинского подхода к каждому пациенту.
Пожалуй, наиболее важным результатом синтаксических испытаний является концепция «кардиобригады», рассматривающая случай каждого пациента в отдельности и определяющая наилучшую терапию. В состав кардиобригады входят кардиолог и кардиохирург; мы хотим добавить еше одного участника — вас, пациента. Вместо того чтобы лечение вам назначал кардиолог или кардиохирург, убедитесь, что вы обсудили все риски и выгоды, связанные с ним, и сделали выбор совместно.
Такая концепция принятия кардиобригадой персонализированных решений, основанных на фактических данных, все более широко распространяется. Она может в конечном счете заменить более распространенный сценарий, когда пациент лежит под воздействием успокоительного на столе в отделении катетеризации сердца и слышит, как ему говорит кардиолог: «Я могу прямо сейчас избавить вас от бляшек в ваших артериях, или хирург вскроет вам грудь завтра». При таких обстоятельствах целесообразный вариант кажется наиболее привлекательным, но он не всегда лучший. Убедитесь, что у вас есть бригада, которая на вашей стороне, прежде чем принимать серьезные решения по поводу своего сердца.
Стенты против хирургии: инсульт и сонная артерия
Атеросклероз коронарных артерий вызывает боль в груди и сердечные приступы. Атеросклероз сонных артерий — артерий на шее, которые снабжают кровью мозг, — может привести к инсульту, когда кусок бляшки или тромб отрывается от бляшки в сонной артерии, направляется в мозг и блокирует артерии там. Учитывая успех стентирования коронарных артерий, врачи задумались, не может ли стентирование помочь уменьшить число инсультов у людей с сужением (стенозом) просвета сонной артерии. В крупных клинических испытаниях люди с сужением просвета сонной артерии были рандомизированы на получение либо стентов сонной артерии, либо каротидной эндартерэктомии, хирургической процедуры, в ходе которой артерия прочищается. Результаты не были противоречивыми: именно хирургия, а не стентирование обеспечивает лучшую профилактику инсульта. Хотя операция ассоциируется с несколько повышенным риском инфаркта по сравнению со стентированием в некоторых исследованиях, инсульт, как правило, оказывает гораздо большее влияние на качество жизни, чем инфаркт. Сегодня хирургии сонной артерии, как правило, отдается предпочтение перед ее стентированием. Но, как и с ишемической болезнью сердца, информированному пациенту следует обсудить варианты с кардиобригадой, которая включает врача, выполняющего операции на сонной артерии (сосудистого хирурга), врача, который ставит стенты в сонную артерию (кардиолога, интервенционного радиолога или сосудистого хирурга), и человека с сужением просвета сонной артерии (вас, пациента).
Острые коронарные синдромы: ситуация чрезвычайная, но еще есть время, чтобы сделать выбор
У пациентов с хронической стабильной стенокардией достаточно времени, чтобы созвать кардиобригаду и выбрать себе терапию. Ситуация радикально отличается для человека с острым коронарным синдромом, внезапно возникнувшей сильной болью в груди, вызванной новообразовавшимся тромбом в коронарной артерии. Таким больным быстрая диагностика и лечение часто спасают жизнь. Но даже в этом случае информированный пациент может воспользоваться своими знаниями, чтобы обеспечить себе наилучшее лечение.
Сгустки крови формируются в сердечных артериях, когда тонкое покрытие уязвимой бляшки разрывается. Когда такое покрытие разрушается или разрывается, основные компоненты бляшки попадают в кровь, вызывая активацию тромбоцитов и свертывание крови. Уязвимые бляшки часто находятся не в месте серьезной блокировки, которая ограничивает поток крови. Эти богатые холестерином бляшки отличаются от жестких фиброзных бляшек, сужающих артерии, которые лечатся стентированием или шунтированием. Мы пока не можем достоверно выявлять уязвимые бляшки, которые готовы разорваться.
Ваши первые действия при внезапном возникновении сильной боли в груди — это взять 325 миллиграммов аспирина без покрытия и разжевать его, при разжевывании лекарство попадает вам в кровь быстрее, чем при проглатывании целой таблетки. Если боль в груди длится более 5 минут, вызывайте скорую помощь. Не беспокойтесь, что вам будет стыдно, если вызов окажется ложной тревогой, — каждый год более чем 6 миллионов американцев попадают в отделение скорой помощи из-за боли в груди, и лишь у 25% из них на самом деле имеется острая фаза сердечного заболевания. Если проблема не в вашем сердце, через день вы уйдете дамой, чувствуя себя гораздо увереннее. Если проблема в вашем сердце, то получите лечение, которое вам необходимо для предотвращения инфаркта.
В течение 5—10 минут после вашего прибытия в отделение неотложной помощи вам должны сделать ЭКГ. Некоторые бригады скорой медицинской помощи делают этот простой тест еще до того, как вы попадете в больницу. ЭКГ дает врачам критически важную информацию. Если часть ЭКГ, называемая сегментом ST, поднимается или растет, это признак того, что артерии сердца полностью заблокированы сгустком. Это означает, что у вас сердечный приступ, или инфаркт миокарда. Этот тип сердечного приступа называется инфарктом миокарда с подъемом ST-сегмента (ИМпST). требует неотложной медицинской помощи. Необратимые повреждения сердца начинаются в течение 30 минут после образования сгустка крови.
Если ваша ЭКГ показывает, что вы испытываете ИМпST, существует только один выход — открыть просвет артерии. Чем быстрее будет открыт просвет артерии, тем менее интенсивен сердечный приступ, лучше функция сердца и тем ниже риск смерти. Существует два способа, чтобы попытаться открыть просвет артерии. — стентирование с ангиопластикой или введение препаратов для рассасывания тромбов, которые также называются тромболитиками.
Для лечения ИМпST лучше стентирование, чем применение препаратов для рассасывания тромбов. Проблема в том, что стентирование не всегда доступно. Хотя в Соединенных Штатах существует более 5 тысяч больниц неотложной помощи, только в 25% из них имеются оборудование и врачи, которые способны открыть заблокированный просвет артерии с помощью стентов. Тем не менее 80% американцев живут в часе езды от больницы, в которой проводят стентирование. Но даже если вы попали в больницу с возможностью стентирования, если вас положили, когда рабочий день уже закончился, вы не сможете получить немедленного лечения.
Мы понимаем, что сердечный приступ у вас случается не по расписанию. Но если у вас или у члена вашей семьи имеется заболевание сердца, спросите у своего кардиолога, где находится ближайшая больница, в которой делают стентирование. Получите эту информацию заранее, и, если у вас внезапно возникнет боль в груди, вы можете попросить, чтобы вас отвезли именно в эту больницу. К сожалению, нынешние правила не разрешают скорой помощи отвозить вас в больницу по вашему выбору, так что некоторые пациенты будут доставлены в ближайшую больницу.
Мы, медики, любим следить за показателями и анализировать данные. Когда проводится стентирование, чтобы открыть просвет полностью заблокированной артерии у пациентов с ИМпST, ключевой показатель, который нас интересует, — это время «от двери до введения баллончика». Это интервал времени от момента, когда вас внесли в двери больницы, до момента введения баллончика в артерию, чтобы открыть просвет. Чем короче время «от двери до введения баллончика», тем лучше прогноз. Американская коллегия кардиологов рекомендует, чтобы время «от двери до введения баллончика» было меньше 90 минут. В недавнем прошлом такое время было достигнуто только приблизительно у половины пациентов. Однако новые исследования показывают, что, когда больницы уделяют внимание совершенствованию обслуживания своих пациентов, они могут достичь этих девяносто минут у 90% пациентов, что приводит к улучшению исходов заболеваний.
Когда мы проверяем показатели, видим, что у некоторых групп больных бывает заведомо долгое время «от двери до введения баллончика». Иногда проблема состоит в том, что симптомы неясны. В другой раз картина осложняется дополнительными медицинскими проблемами. Если вы или член вашей семьи имеете острое сердечное заболевание и попадаете в одну из этих групп, проявляйте инициативу и поощряйте быстрые действия медицинской бригады.
А что, если стентирование недоступно для пациентов с ИМпST? Хотя идея немедленной транспортировки пациента в больницу, где есть возможность стентирования, звучит привлекательно, в некоторых случаях это может занять слишком много времени, чтобы быть практичным. Транспортировку можно рассматривать, только если она займет менее 60 минут. На то, чтобы застрять в пробке, время не предусмотрено. Препараты-тромболитики — следующий лучший выбор, и их нужно ввести в течение 30 минут после прибытия в больницу.
Около одной трети пациентов с внезапной болью в груди и острым коронарным синдромом имеет полностью заблокированные артерии, вызывающие ИМпSТ. У других двух третей имеется разрыв бляшки и тромбы, но артерии не полностью заблокированы. Поскольку какой-то приток крови к сердечной мышце сохранился, ситуация менее трагичная. У некоторых из этих пациентов все-таки происходит инфаркт, но он обычно бывает не таким тяжелым, без классических изменений ИМпST на ЭКГ.
У остальных же пациентов с острой болью в груди и частично заблокированными артериями вообще не возникало инфаркта. У них нестабильная стенокардия, которая, как правило, выражается болью в груди, новой или более тяжелой (случается чаще и возникает в покое), чем их обычная боль.
Целью лечения в этом случае является предотвращение дальнейшего формирования тромбов, которые могут Вызвать обширный сердечный приступ. Специалисты спорят о том, от чего больше пользы людям с инфарктом миокарда без подъема сегмента SТ или нестабильной стенокардией: от ранней инвазивной стратегии или от простой медикаментозной терапии. Ранняя инвазивная стратегия означает транспортировку этих больных в отделение катетеризации сердца, снятие снимков их коронарных артерий, а затем лечение заблокированных артерий с помощью стентирования или шунтирования — что будет показано. Более консервативная стратегия предполагает применение лекарств, чтобы остановить прогрессирование тромбообразования (аспирин, клопидогрель и разжижители крови) и чтобы сократить нагрузку на сердце (бета-блокаторы, нитраты и др.). Больные, лечившиеся консервативно, подвергаются катетеризации, только если у них непроходящая боль в груди или если стресс-тест показывает, что имеется недостаточный приток крови к сегментам сердечной мышцы.
Что является наилучшей стратегией? Как и все в медицине, выбор терапии зависит от состояния пациента. Некоторых пациентов с инфарктом миокарда без подъема сегмента ST или с нестабильной стенокардией следует лечить начиная с ранней катетеризации сердца, как правило, в течение двадцати четырех часов после их попадания в больницу. Это те больные, которые подвергаются наибольшему риску, и поэтому должны оказаться в выигрыше от инвазивных процедур.
Факторы, предлагающие раннюю катетеризацию для пациентов с нестабильной стенокардией или инфарктом миокарда без подъема сегмента ST:
- боль в груди, которая не проходит или появляется в покое;
- снижение артериального давления;
- изменения в ST-сегменте на ЭКГ;
- в анализе крови обнаруживается тропонин, компонент сердечной мышцы, и это означает повреждение клеток сердечной мышцы;
- предыдущее стентирование или шунтирование;
- диагностированная ишемическая болезнь сердца на основании предыдущей катетеризации сердца;
- снижение сердечной функции на ЭхоКГ.
Если у пациента боль в груди и имеется один или более факторов, указанных в этом списке, целесообразно обсудить катетеризацию сердца. В то же время, если боль в груди проходит со временем и после приема лекарств, ЭКГ и анализы крови улучшаются и пациент не имеет других факторов, перечисленных в списке, может быть разумным избежать срочной катетеризации и тщательно следовать предписаниям кардиолога.
Предотвращают ли стенты коронарных артерий инфаркты?
Удивительно, но нет. Но почему? Если просвет сердечной артерии сильно сужен холестериновой бляшкой и мы поддерживаем его в открытом состоянии с помощью стента, не предотвратит ли это будущего инфаркта? Хотя это предположение представляется логичным, биология сердечных приступов дает другой ответ.
Бляшки, которые вызывают инфаркт, зачастую сильно отличаются от бляшек, вызывающих хронические боли в груди. Инфаркты возникают, когда поверхность бляшки разрывается или разрушается, что ведет к образованию сгустка крови, который полностью блокирует артерию. Эти вызывающие инфаркт бляшки часто не приводят к сильному сужению просвета артерии. Они заявляют о себе, только когда разрываются и на их поверхности образуются тромбы. Поэтому, когда ставим стенты, чтобы открыть суженные артерии, мы не стентируем те сегменты артерий, которые могут отвечать за будущий инфаркт. Мы до сих пор не разработали возможность определить заранее, какая бляшка станет причиной инфаркта, поэтому не можем пользоваться профилактическими стентами, чтобы не допустить инфаркта. Лекарственные средства, однако, в том числе и аспирин и статины, не уменьшают риск инфаркта у больных ишеми-ческой болезнью сердца.
Хотя стенты и не предотвращают инфаркт и не продляют жизнь людей с хронической болью в груди, они чрезвычайно важны для тех, у кого развивается инфаркт. Для пациентов, у которых ежеминутно гибнут клетки сердечной мышцы в результате блокирования артерии, установка стента, чтобы открыть просвет артерии, ограничивает ущерб и часто спасает жизнь.
Стенты коронарных артерий — это огромный прогресс в лечении заболеваний сердца. Но, как с любым медицинским устройством, мы должны использовать их только тогда, когда они приносят пациенту пользу. Мы должны избегать того, что некоторые врачи называют рефлексом «окуло-стенозного стентирования» — термин, который относится к интервенционному кардиологу, который видит («окуло») заблокированную («стенозную») артерию и ставит стент просто потому, что это возможно.
