Остеопороз костей: что это такое, лечение, симптомы, причины, признаки, профилактика, диагностика
Определение.
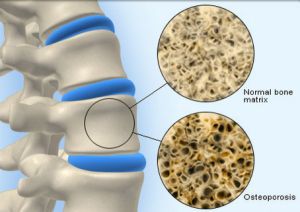
Что такое остеопороз
Остеопорозом называют нарушение формирование костей, определенное ВОЗ как уменьшение показателей Т-шкалы более -2,5 SD ниже среднего значения [в Т-шкале сравнивают BMD с контролем, имеющим максимальную минеральную плотность (молодыми взрослыми), в Z-шкале учитывают возраст и пол].
Остеопороз определяют, прежде всего, как снижение костной массы, обычно с помощью денситометра. Это связано с тем, что существующие в настоящее время клинические методы определения массы костной ткани основаны на денситометрии костной ткани. По определяемой денситометром плотности костной ткани косвенно судят о её массе.
С другой стороны, в последнее время обращают также внимание на такой параметр кости, как её качество. В частности, при одной и той же костной массе прочность кости может существенно различаться. Это и есть отражение её качества, которое зависит от особенностей внутренней структуры кости, — аналогично тому, как прочность моста или Эйфелевой башни зависит не только от потраченного на строительство металла, но и от взаимного расположения балок и перемычек.
С возрастом качество костной ткани снижается, поэтому при одном и том же показателе денситометрии риск перелома кости в молодом возрасте существенно ниже, чем в пожилом. В итоге критерии остеопороза, основанные на данных денситометрии, различаются в молодом и пожилом возрасте. Более того, фактически диагноз остеопороза отражает только риск развития перелома, и в идеале он должен основываться на показателях как костной массы, так и её качества. Однако, так как в настоящее время не предложено для широкой клинической практики каких-либо приборов, оценивающих качество костной ткани, диагноз остеопороза (риска перелома по сути) оказывается вероятностным.
Для проведения корректирующих результаты денситометрии расчётов (и даже замены денситометрии) разработана специальная компьютерная программа, которая поддерживается Международной ассоциацией по остеопорозу и которая называется FRAX. Эта программа рассчитывает риск переломов (фактически диагностирует остеопороз), даже если нет результатов денситометрии. Это актуально, так как денситометрия скелета доступна не везде. К сожалению, программа FRAX теперь платная, и её можно закачать из Интернета не только на компьютер, но и на iPhone. Она стоит для сотового телефона недорого.
Автор рассчитал с помощью программы для iPhon'a свой риск перелома на ближайшие 10 лет (без данных денситометрии), и риск оказался довольно низким: 4,6% для больших переломов и 0,5% для перелома шейки бедренной кости, т.е. не нужно принимать препараты, снижающие риск переломов. Что также удобно сделано в этой программе: есть возможность создать индивидуальную базу данных и по больным, за которыми ведётся регулярное наблюдение.
С учётом сказанного выше заключение относительно наличия остеопороза, основанное только на результатах денситометрии, является не совсем точным. Именно поэтому клиницист должен дополнять данные денситометрии определёнными клиническими параметрами для вынесения окончательного суждения, есть у обследуемого остеопороз или нет. Это в некотором роде уникальная клиническая ситуация, когда точные цифровые данные, полученные при денситометрии, врач должен корректировать такими достаточно размытыми клиническими параметрами, как переломы в анамнезе, возраст, склонность к переломам в семье и т.п. Однако такова текущая клиническая практика диагностики остеопороза.
В свете того, что костную ткань теряет в первую очередь метаболически наиболее активная часть кости, т.е. трабекулярная, то риск остеопоротического перелома возрастает, особенно шейки бедренной кости, позвонков и запястья (перелом Коллеса), которые богаты трабекулярной костной тканью.
Эпидемиология. У женщин старше 50 лет выявляют с частотой 30%, у мужчин — 20%. В частности, переломы костей предплечья возникают у 560 на 100 000 женщин и в 2,5 раза реже у мужчин. Среди формостеопороза 85 % занимает постменопаузальный.
Группы риска по остеопорозу костей
Выделяют следующие группы риска среди больных гастроэнтерологического или гепатологического профиля:
- Хронический холестаз. У 20% больных с первичным билиарным циррозом при поступлении выявляют остеопороз, а у 50% отмечают тяжелую потерю костной ткани после пересадки печени. Риск остеопороза присутствует также у всех больных с циррозом печени.
- Целиакия. Остеопороз диагностируется у 5-10% пациентов, также отмечают остеомаляцию, обусловленную дефицитом витамина D.
- Воспалительные заболевания кишечника. Недостаточное поступление питательных веществ и резекция кишечника предрасполагают к остеопорозу, однако основной причиной снижения BMD бывает длительная глюкокортикоидная терапия, приводящая к увеличению частоты переломов по сравнению с контролем на 40%.
- Спустя 10 лет после резекции желудка дефицит витамина D может приводить к остеомаляции у 10-20% больных, а к остеопорозу — более чем у 30%.
- Хронический панкреатит. Сопровождается недостаточным поступлением жирорастворимых витаминов.
- Недостаточное питание, низкий ИМТ, расстройства пищевого поведения.
- Длительная глюкокортикоидная терапия (аутоиммунный гепатит, см. также соответствующие препараты).
Причины остеопороза костей
| Эндокринные и наследственные | Неэндокринные |
|---|---|
|
Гипогонадизм:
Болезни, сопровождающиеся гипоэстрогенией более 6 мес:
Эндокринопатии:
Эндокринные препараты:
Наследственные нарушения:
|
Болезни желудочно-кишечного тракта:
Болезни печени:
Опухоли:
Метаболические нарушения:
|
Остеопороз развивается вследствие потери МПКТ с последующим нарушением микроархитектуры костей и повышенным риском возникновения переломов. Остеопороз, по определению, возникает, когда балл по шкале Т составляет 2,5 или более, т.е. плотность костей на 2,5 стандартных отведения ниже установленного пика МПКТ в популяции. Остеопению определяют, если балл по шкале Т находится между -1 и -2,5. В то время как в старческом возрасте мужчины и женщины находятся в одной группе риска возникновения переломов, выраженное снижение эстрогенов у женщин в период менопаузы означает, что в целом они имеют повышенный риск развития заболевания в более раннем возрасте. Традиционно МПКТ определяют с помощью двухэнергетической рентгеновской абсорбциометрии (DEXA). В целом скрининговое обследование населения методом DEXA не рекомендуется, но оно оправдано у женщин в возрасте старше 65 лет. Низкое значение МПКТ следует всегда рассматривать в совокупности с общей клинической картиной и установленным риском возникновения переломов. Всех пациентов с патологическими переломами следует обследовать на наличие остеопороза, и при наличии показаний необходимо назначать лечение.
На протяжении жизни 50% женщин и 20% мужчин могут пострадать от патологического перелома. Перелом вследствие остеопороза нехарактерен в возрасте до 60 лет, 85% переломов наблюдают у лиц старше 65 лет. Максимальная плотность кости достигается в раннем зрелом возрасте (около 30 лет), а затем наблюдается постепенное снижение МПКТ, этот процесс значительно ускоряется после наступления менопаузы. У лиц с более высокой МПКТ ее снижение возникает позднее. Генетически детерминированы, по крайней мере, 50% вариантов пиковых значений МПКТ. Показателями пика МПКТ могут быть полиморфизмы генов, кодирующих рецептор к витамину D, коллаген 1А1, белок-5, связанный с рецептором ЛПНП (LRP-5), и эстрогеновый рецептор. Оставшаяся часть вариантов пиковых значений МПКТ связана с факторами окружающей среды, включая питание в начале жизни, содержание кальция и витамина D в организме и выполнение физических упражнений. Эти факторы определяют также поддержание значения МПКТ в средние годы жизни. В период менопаузы снижение эстрогенов приводит к активации цитокинов, разрушающих костную ткань, включая ИЛ-1 и ФНО-α. Остеокласты активируются через рецепторный активатор NF-кВ (RANK). Лиганд для RANK (RANKL) экспрессируется на остеобластах. Остеопротегерин — белок матрикса, синтезируемый остеобластами и клетками стромы, действует как изолированный рецептор для RANKL, связываясь с которым, снижает его способность активировать RANK на остеокластах. Снижение экспрессии остеопротегерина с возрастом может способствовать развитию остеопороза.
За период более 20 лет повышенная доступность лекарственной терапии значительно изменила тактику ведения пациентов с остеопорозом. Применение препаратов витамина D и его аналогов, эстрогенов, селективных модуляторов эстрогеновых рецепторов (например, ралоксифена), бисфосфонатов, терипаратида и препаратов стронция увеличивает плотность как трубчатых, так и губчатых костей. Данные по лечению витамином D свидетельствуют, что он может снизить риск возникновения переломов до 25%. Субклиническая недостаточность витамина D встречается часто, и наибольший лечебный эффект наблюдают у пациентов с недостаточностью витамина D. Изменилось также место терапии эстрогенами, главным образом из-за результатов исследования Nurses Health Initiative (Инициатива по изучению здоровья медицинских сестер). В этой большой группе здоровых женщин, находящихся в постменопаузе, применение препаратов эстрогена оказало ожидаемый полезный эффект влияния на состояние костной ткани, но риск развития сердечно-сосудистых явлений у женщин, получающих комбинированную ГЗТ, значительно увеличился. Риск возникновения инсульта повысился до 8 на 100 000 человек в год; риск возникновения рака молочной железы увеличился до такого же уровня. Рекомендуют использовать ГЗТ относительно короткими курсами у женщин с вазомоторными и другими симптомами, характерными для менопаузы. Бисфосфонаты служат препаратами первого выбора у пациентов с установленным остеопорозом. Однако есть сомнения в том, как долго их следует использовать, а типичный курс лечения от 3 до 5 лет лишь представляет период времени, в течение которого многие пациенты подвержены риску перелома вследствие остеопороза.
Патофизиология
Пик костной массы достигается ориентировочно к 20 годам, и на этот показатель влияют расовые различия, семейные особенности и другие факторы. При недостаточном питании, особенно при низком содержании кальция в диете, может быть снижен пик костной массы, что предрасполагает к возрастному остеопорозу. Также неблагоприятно влияет на пик костной массы недостаточная физическая нагрузка, особенно силовая, связанная с воздействием тяжести.
Эстрогены тормозят активность остеокластов, поэтому при ранней менопаузе или дефиците эстрогенов любой другой природы развивается остеопороз за счёт гиперактивности остеокластов. У мужчин механизм развития остеопороза на фоне гипогонадизма также обусловлен одновременным снижением у них уровня эстрогенов.
Симптомы и признаки остеопороза костей
Поскольку, по определению, остеопороз — риск развития перелома, то он никакими симптомами не проявляется, как любой другой риск чем-то заболеть. Это по сути предболезнь, а болезнью оказываются перелом и соответствующая ему клиническая картина. Более того, около 2/3 вертебральных переломов не привлекают достаточного внимания врачей. Такие переломы проявляются следующими симптомами:
- неожиданное появление чётко локализованной боли;
- боль может быть связана или не связана с травмой или физической активностью;
- боль может иррадиировать по ходу соответствующего межрёберного нерва;
- боль может ограничить физическую активность на 4-8 нед, но и после этого способна оставаться в умеренной степени надолго;
- остеопоротические переломы редко сопровождаются неврологическими симптомами.
Если выявляются какие-либо симптомы сдавления спинного мозга, нужно провести диагностический поиск онкологической болезни или другой причины.
После вертебрального перелома могут сохраняться боль, развиваться кифоз или снижаться рост. Хотя снижение роста чаще всего приписывают остеопорозу, на самом деле ведущей причиной бывают дегенеративные болезни позвоночника, включая патологию межпозвонковых дисков.
Остеопороз не сопровождается генерализованной болью в костях.
Диагностика остеопороза костей
Рентгенография выявляет переломы костей. Однако она малочувствительна в определении снижения костной массы и выявляет лишь изменения структуры при снижении минерализации на 20—30%.
У больных с хроническими переломами диагностика остеопороза не требует специальных исследований. Для диагностики можно воспользоваться рядом методов, но наибольшую точность измерения МПКТ в разных местах и наименьшую лучевую нагрузку на больного обеспечивает DXA. Согласно современным рекомендациям, у всех женщин старше 65 лет следует проводить денситометрию костей. Более молодым денситометрия костей рекомендуется при наличии факторов риска переломов, но точный срок начала таких исследований после менопаузы не установлен.
МПКТ — очень надежный показатель риска переломов. На каждое стандартное отклонение от средней величины МПКТ для человека в возрасте пика костной массы риск переломов возрастает примерно вдвое. Снижение МПКТ отдельных костей позволяет предвидеть переломы именно в данном месте, но общий риск переломов можно оценить, измеряя МПКТ в любом месте. На основании данных, полученных при исследовании женщин белой расы после менопаузы, ВОЗ предложила абсолютный стандарт МПКТ для диагностики остеопороза. Согласно предложенному критерию, остеопороз имеет место у человека, у которого МПКТ на 2,5 или более стандартных отклонений ниже средней для него в возрасте пика костной массы. При меньшем снижении МПКТ следует говорить об остеопении. Такой поход к диагностике все же оставляет много вопросов, особенно в отношении мужчин, молодых лиц и представителей других рас. Нельзя полагаться только на абсолютную величину МПКТ, игнорируя роль других факторов, определяющих хрупкость костей. Такие факторы включают размеры и геометрию костей, равно как и качественные характеристики костного матрикса и минерального состава кости. Поэтому основная ценность результатов денситометрии костей состоит не в диагностике остеопороза как такового, а в оценке риска переломов. В настоящее время разрабатывается модель с включением МПКТ в небольшой перечень факторов риска, позволяющий оценивать риск переломов у данного человека в ближайшие 10 лет. По завершении этой работы придется решать, при какой величине 10-летнего риска переломов нужно проводить лечение.
В настоящее время диагностика основана на данных денситометрии и наличии переломов.
Если перелом возникает при падении с высоты собственного роста и менее и это не перелом костей лица, пальцев ног или рук, тогда это состояние называют хрупкостью костей или переломом при минимальной травме, и больной должен быть прицельно обследован на наличие остеопороза.
- Обычное радиологическое обследование полезно для выявления перелома, но непригодно для диагностики остеопороза как крайне ненадёжное для этой цели.
- Денситометрия костей служит в настоящее время ведущим инструментальным методом диагностики остеопороза, и в результате этого исследования указывается так называемый Т-счёт, по отрицательной величине которого устанавливают диагноз. Среди предложенных в настоящее время методов денситометрия осевого скелета методом двухэнергетической радиоабсорбциометрии (DEXA) наиболее надёжна. Следует заметить, что кальцификация артерий, кровоснабжающих позвоночник, а также дегенеративные поражения межпозвонковых дисков могут завышать показатели плотности кости.
- Биохимические маркёры костного метаболизма полезны для оценки эффективности назначенного лечения, а также расчёта риска перелома, но непригодны для диагностики остеопороза.
- Компьютерная программа, позволяющая количественно рассчитать риск развития перелома у отдельного человека в зависимости от клинических показателей, называется FRAX и представлена в Интернете.
Рекомендуемое дополнительное обследование у всех больных остеопорозом.
- Общий анализ крови.
- Биохимия крови.
- Функция почек.
- Функция печени.
- Уровень кальция.
- Функция щитовидной железы.
- У мужчин тестостерон и ЛГ.
- Витамин D.
В специальных случаях.
- Эстрадиол и ФСГ, когда неясно, находится ли женщина в менопаузе.
- Электрофорез сыворотки крови и мочи, если увеличена скорость оседания эритроцитов или повышено содержание глобулинов плазмы крови.
- Антитела к тканевой трансглутаминазе (при предполагаемой целиакии).
Диагностика при остеопорозе костей
Анализ крови. Концентрация кальция в сыворотке обычно не изменена при остеопорозе.
Паратгормон. Увеличение содержания паратгормона в сочетании со сниженной концентрацией фосфата в сыворотке и нормальным или уменьшенным содержанием кальция говорит о гиперпаратирозе, дефиците витамина D и остеомаляции.
25-(ОН)-витамин D. Дефицит витамина в пище также вносит вклад в развитие остеомаляции.
Функциональные печеночные пробы. Повышение активности АЛТ при нормаль ной активности ГГТ говорит о костном происхождении АЛТ (например, при остеомаляции). Для дифференциации печеночной и костной АЛТ определяют изоформу фермента.
Исследование функций щитовидной железы
Рентгенография. Остеопению выявляют на простых рентгеновских снимках.
Денситометрия. Перед началом терапии с использованием глюкокортикоидов проводят денситометрию, затем повторяют ее каждые 6-12 мес. У пожилых пациентов денситометрию позвонков выполнить невозможно в связи с наличием остеофитов, кальцификацией связок и деформацией позвоночника.
Лечение остеопороза костей
В отличие от многих других патологических состояний, лечение остеопороза направлено не на устранение каких-либо проявлений болезни (их фактически нет), а на снижение риска переломов. В этом одна из основных проблем комплайентности лекарственной терапии остеопороза — болезнь не вынуждает придерживаться назначенного лечения, так как нет симптомов, которые должно устранять лечение, а лечение при этом следует проводить обычно несколько лет. Проблему комплайентности в лечении остеопороза преодолевают созданием препаратов с длительными действием, которые после однократного введения могут действовать от нескольких недель до года. В результате лечение оказывается независимым от степени комплайентности больного, по крайне мере, на период действия введённого вещества, например, в течение года.
Следует также иметь в виду, что для профилактики переломов при остеопорозе очень важно не только лекарственное лечение, но и другие нефармакологические меры.
- Прекращение курения.
- Исключение злоупотребления алкоголем.
- Физические упражнения с утяжелением: нагрузка на нижние конечности, например ходьба по 20 мин 3 раза в день, существенно снижает риск переломов.
- Соблюдение сбалансированной диеты.
Выбор оптимального препарата для лечения остеопороза достаточно обоснован и лаконично представлен на сайте Британского института здоровья (http:guidance.nice.org.uk, примеры перечислены ниже).
- Если у женщины в постменопаузальном периоде диагностирован остеопороз, или у неё возник перелом (особенно позвонков), или у неё сочетание остеопороза и перелома, ей должно быть назначено лечение, предотвращающее перелом, с учётом возраста больной, плотности костной ткани и числа факторов риска.
- Алендроновая кислота рекомендована в качестве препарата первого выбора для профилактики переломов при постменопаузальном остеопорозе в клинических ситуациях, описанных в предыдущем пункте.
- Если по тем или иным причинам лечение алендроновой кислотой невозможно, назначают другие бисфосфонаты (ризендронатр, этидроновую кислоту и др.).
- Если невозможно назначить бисфосфонаты (алендроновую, этидроновую кислоты, ризендронат1' и др.), тогда рекомендован деносумаб (принципиально нового типа препарат, который является человеческим моноклональным антителом, ингибирующим остеокласты, тем самым он способствует сохранению костной ткани).
- Если невозможно назначить бисфосфонаты (алендроновую, этидроновую кислоты, ризендронат и др.) или деносумаб, рекомендуют назначить терипаратид (синтетический человеческий ПТГ). Терипаратид также рекомендован в качестве альтернативного лечения женщин, у которых возник перелом, несмотря на лечение бисфосфонатом.
Назначенное лечение проводят 5 лет, в конце этого периода оценивают плотность костной ткани. Если остеопороз сохраняется, то назначенное лечение продолжают. Оно также продолжается, если у больной были вертебральные переломы. Если Т-счёт более —2,0, то лечение можно прекратить, а через год провести контрольное исследование.
Сравнительное влияние на риск перелома различных препаратов с учётом степени доказательности
| Препараты | Перелом позвонков | Невертебральный перелом | Перелом шейки бедренной кости |
|---|---|---|---|
| Алендроновая кислота | А | А | А |
| Этидроновая кислота | А | В | НАО |
| Ибандроновая кислота | А | А | НАО |
| Ризендронат | А | А | А |
| Золендроновая кислота | А | А | А |
| Деносумаб | А | А | А |
| Кальцитриол | А | В | НАО |
| Ралоксифен | А | НАО | НАО |
| Терипаратид | А | А | НАО |
| Рекомбинантный человеческий ПТГ | А | НАО | НАО |
| ЗГТ | А | А | А |
Примечание. А — представлено достаточно убедительных данных в поддержку эффективности препарата; В — представлено некоторое число убедительных данных в поддержку эффективности препарата; НАО — нет адекватной оценки эффективности; ЗГТ — заместительная гормональная терапия яичниковой недостаточности.
Препараты и осложнения
- Заместительная гормональная терапия менопаузы (эстрогены) в настоящее время не рассматривается как первая линия лечения остеопороза вследствие большого количества осложнений. Однако в последнее время ситуация меняется, так как разработаны препараты нового класса, лишённые большинства побочных действий эстрогенов, и если их будут принимать женщины в менопаузе достаточно часто и регулярно, то проблема постменопаузального остеопороза разрешится сама собой, а другие альтернативные методы лечения уйдут в прошлое. У женщин с ранней менопаузой заместительная гормональная терапия служит оптимальным методом лечения и профилактики остеопороза, если нет противопоказаний.
- Бисфосфонаты. Современные бисфосфонаты в зависимости от длительности действия можно назначать даже 1 раз в год, но внутривенно. Приём пероральных бисфосфонатов требует строгого соблюдения определённых правил: их принимают только натощак, и приём любых других пероральных препаратов невозможен ранее чем через 30-60 мин (в зависимости от препарата). Часто лечение сопровождается желудочно-кишечными расстройствами, включая тошноту и эзофагит. Очень редко развивается остеонекроз нижней челюсти (<0,5% случаев), который лечат терипаратидом. Простудоподобные симптомы развиваются у 20—30% больных после внутривенного введения золендроновой кислоты, особенно у пациентов более молодого возраста. Есть недостаточно доказанные данные о склонности к подвертельно-му перелому у лиц, получающих бисфосфонаты несколько лет. После 5-летнего периода лечения можно устроить так называемые «терапевтические каникулы», если Т-счёт не превышает —2,5 для бедра, а если есть переломы позвонков в анамнезе, то при этом Т-счёт не должен превышать —2,0.
- Кальций и витамин D. Это лечение осложняется запором.
- Кальцитонин больше не рассматривают как препарат для лечения остеопороза ввиду недоказанной эффективности.
- Ралоксифен обладает практически всеми побочными эффектами эстрогенов, повышая риск венозных тромбозов, может также ухудшать проявления симптомов менопаузы. В России его не применяют для лечения остеопороза.
- Стронция ранелат после выявления у него повышенного риска сердечно-сосудистых болезней практически перестали использовать для лечения остеопороза у пациентов старшего возраста.
- Деносумаб. Лечение может сопровождаться развитием кожных инфекций или экземы, а также возможна гипокальциемия.
- Терипаратид. К противопоказаниям относятся гиперкальциемия, нарушение функции почек, болезнь Педжета. На фоне лечения риск развития гиперкальциемии невысок, поэтому нет необходимости мониторирования уровня кальция в крови. Возможны судороги в ногах. Отмечен повышенный риск развития остеосаркомы у крыс, поэтому не следует назначать при повышенном риске развития опухолей костей.
Мониторирование лечения
Нет необходимости в частом проведении денситометрии, так как нет прямой связи между изменением плотности костной ткани и эффективностью антиостеопоротических препаратов. Эффект считают положительным, если уровень плотности костной ткани позвонков повышается около 5%. Биохимические маркёры костного обмена иногда рекомендуют использовать для оперативной оценки (в течение ближайших месяцев) эффективности назначенного препарата — если уровень меняется, то делают вывод, что препарат действует и его можно не менять.
Профилактика. У людей пожилого возраста обязательным компонентом питания должны являться молочные продукты: творог, сыр, кефир, простокваша, ряженка. Рекомендуется профилактика потерь равновесия: снижение приема седативных, снотворных препаратов, коррекция зрения, тренировка равновесия, иногда использование протекторов костей. Нормализация массы тела может снизить нагрузку на костные структуры.
