Болезнь Дюпюитрена ладонный фиброматоз: лечение, причины
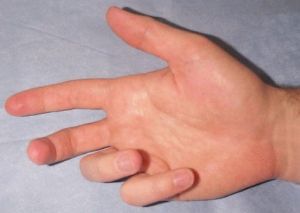
Болезнь Дюпюитрена - фиброматоз, возникающий на ладони и/или пальцах.
При болезни Дюпюитрена на ладони образуются узлы или тяжи фиброзной ткани, обычно начинающиеся на ладони и распространяющиеся дистально на пальцы по ходу волокон ладонного апоневроза.
Эпидемиология
- Причина неизвестна.
- Распространенность меняется в зависимости от географии, предполагается генетическая предрасположенность:
- Самая высокая заболеваемость в Скандинавии (до 30% мужчин старше 60 лет в Норвегии).
- Редко встречается у жителей Африки и Азии.
- Уровень пенетрантности и экспрессии генов варьирует.
- Женщины заболевают реже и в более старшем возрасте.
- В Великобритании страдают около 15% мужчин старше 60 лет.
- Обычно менее выражено у женщин.
- У мужчин и женщин старше 80 лет возникает одинаково часто.
- В 50% случаев поражаются обе кисти.
- При одностороннем поражении страдает чаще правая рука.
Факторы риска
Семейный анамнез
Предполагается генетическая причина.
Ген до сих пор не выявлен.
Диатез (предрасположенность)
- Hueston использовал термин диатез (предрасположенность) для описания болезни Дюпюитрена у некоторых пациентов:
- Раннее появление болезни в агрессивной форме
- Поражение нескольких пальцев и лучевой стороны кисти
- Врожденная узловатость пальцев кисти (Garrod)
- Двустороннее поражение
- Эктопические проявления (тыл кисти, подошвенная поверхность стоп, болезнь Пейрони, другие формы фиброматоза)
Диабет
- Часто возникает при диабете 1 и 2 типа.
Алкоголь
- Чаще возникает у людей, злоупотребляющих алкоголем.
- Высокая заболеваемость у алкоголиков (вероятно, сочетание курения и приема спиртных напитков).
Травма
- Существует предположение о связи с острым повреждением ладонного апоневроза
Курение
Установлено, что курение влияет на формирование и распространение болезни Дюпюитрена, вызывая дополнительное нарушение микроциркуляции и ишемию, которые осложняют хирургическое вмешательство.
Эпилепсия
- Вероятно, связано с приемом противосудорожных препаратов.
- Ранее проведенные исследования предполагают наличие связи между болезнью Дюпюитрена и эпилепсией.
- Недавнее исследование с участием 800 пациентов не подтвердило связи между болезнью Дюпюитрена и эпилепсией.
Клеточная биология болезни Дюпюитрена
Три фазы болезни Дюпюитрена
Установлено, что развитие болезни Дюпюитрена опосредовано пролиферацией фибробластов с последовательным преобразованием в клетки миофибробластов, формирующих аномальную патологическую ткань. Миофибробласты имеют морфологические признаки как фибробластов, так и гладких мышечных клеток. Они могут активно сокращаться и регулируются бета-трансформирующим фактором роста.
Luck в 1959 г. описал три гистологические фазы болезни Дюпюитрена:
- Пролиферативная фаза, ведущая к образованию узлов.
- При наличии узлов определяется более выраженная генетически управляемая активность, чем при наличии тяжей.
- Инволюционная фаза, с выстраиванием клеток по линиям напряжения.
- Резидуальная фаза, оставляющая рубцовоподобные тяжи.
Цитокинез
С развитием болезни Дюпюитрена связаны различные цитокины, включая:
- Альфа-трансформирующий фактор роста
- Тромбоцитарный фактор роста
- Факторы роста фибробластов
- Эпидермальный фактор роста
- Фактор роста нервов.
Ингибиторы металлопротеиназы матрикса
- Исследование тканей и сыворотки крови при болезни Дюпюитрена выявило изменение уровня и повышение активности некоторых металлопротеиназ.
- Эти изменения также выявлены у больных с отморожением плеча.
Нормальная анатомия
- Ладонный апоневроз представляет собой комплекс удерживающих волокон, обеспечивающих фиброзную опору кисти и формирующих пути усиления, что при нормальных движениях обеспечивает захват благодаря их прикреплению к подлежащим структурам кожи ладони.
- Этим он резко отличается от тыльной поверхности кисти, где кожа легко сморщивается.
- Пластины (ленты): нормальные структуры ладонного апоневроза
- Тяжи: измененные волокна
- Трехмерное представление нормальной анатомии ладонного апоневроза (и ее изменения при болезни Дюпюитрена) необходимо для планирования и выполнения операции.
- Волокна длинной ладонной мышцы (при наличии) или продольные волокна ладонного апоневроза объединяются с глубокой фасцией предплечья или передней поверхностью удерживающей связки сгибателей и по периферии проходят на ладонь.
- Затем эти продольные волокна идут по периферии как пресухожильные пучки над каждым лучом кисти с дистальным расщеплением для прохода по обеим сторонам сухожилия сгибателя и прикреплением на трех уровнях.
- Поперечные волокна (Skoog) идут горизонтально под продольными волокнами и продолжаются до уровня дистальной ладонной складки. Сосудисто-нервные пучки лежат глубже этих волокон (и поэтому защищены от рассечения) проксимальнее этого уровня.
Уровни прикрепления продольных волокон ладонного апоневроза
Уровень 1 (поверхностный). Ближайшие к поверхности волокна прикрепляются к коже дистальной части ладони посредине между дистальной и проксимальной ладонными складками.
Уровень 2 (промежуточный). Спиральные волокна проходят с каждой стороны сухожилия сгибателя к латеральному пальцевому листку. Они образуются в результате комбинации (от проксимального в дистальном направлении) продольных волокон ладонного апоневроза, спиральных волокон Gosset и латеральной фасции пальца (латеральный пальцевой листок или ретрососудистая пластинка). Латеральный пальцевой листок получает волокна от плавательной связки (в межпальцевом промежутке) и отдает волокна к связкам С1е-land и Grayson.
Уровень 3 (глубокий). Самые глубокие продольные волокна погружены с каждой стороны сухожилий сгибателей и пястно-фаланговых суставов.
Вертикальные волокна
Поверхностные волокна соединяют ладонный апоневроз с кожей. Существует три типа глубоких волокон:
- Перегородка Legueu и Juvara
- Волокна глубокого слоя пресухожильного пучка
- Вертикальные пучки, которые идут от ладонного апоневроза, отделяя сухожильное влагалище и канал червеобразной мышцы.
Пальиевой апоневроз
Различные слои определяются их положением и связью с сосудисто-нервными пучками на пальце. Связка Greyson отходит от боковой поверхности сухожильного влагалища и прикрепляется к коже по средней линии, проходя с ладонной стороны сосудисто-нервного пучка. Связка Cleland отходит от боковой поверхности фаланги и прикрепляется к коже по средней линии, проходя к тылу от сосудисто-нервных пучков (глубже). Латеральная пальцевая пластинка проходит с латеральной стороны сосудисто-нервного пучка, получая волокна от спиральных волокон Grosset и плавательной связки более проксимально. Ретрососудистая лента представляет собой продольные волокна, расположенные на уровне сосудисто-нервных пучков.
Патологическая анатомия
Тяжи при болезни Дюпюитрена сокращаются и смещают сосудисто-нервные пучки с инфильтрацией.
Пресухожильные тяжи (ладонные)
Проходят по ладони выше поперечных волокон Skoog до уровня дистальной ладонной складки, где они превращаются в пальцевые тяжи.
Центральные тяжи (пальцевые)
Пройдя первый слой, по периферии попадают в палец, часто вовлекая кожу. Они прикрепляются с обеих сторон у основания средней фаланги и к сухожильному влагалищу.
Латеральные тяжи (пальцевые)
Они идут от плавательной связки (спереди от сосудисто-нервных пучков) к латеральной пальцевой пластинке. На пятом пальце прикрепляется к тяжу приводящей пятый палец мышцы (при наличии), вызывая сгибание проксимального межфалангового сустава.
Спиральные тяжи (пальцевые)
Они отходят от продольных пресухожильных волокон, проходя второй слой как спиральные тяжи до латеральной пальцевой пластинки, где прикрепляются к средней фаланге посредством связок Greyson.
При сокращении спиральных тяжей сосудисто-нервные пучки могут смещаться на любом уровне между двумя фиксированными точками от середины ладони (под поперечными волокнами Skoog) до основания средней фаланги даже с пересечением срединной линии.
Первый межпальцевой промежуток
Обычно вовлекается плавательная связка на уровне свободного края межпальцевой складки.
Симптомы и признаки
- Может начинаться в форме ладонных узлов, которые часто болезненны.
- Двустороннее поражение у 50% больных.
- Правая кисть страдает чаще, чем левая вне зависимости от того, какая кисть доминирует.
- Локтевые (четвертый, затем пятый) пальцы обычно поражаются чаще, затем третий, первый и второй пальцы.
- Нередко вовлекается отводящая пятый палец мышца с образованием тяжа, идущего по ходу сухожилия вдоль локтевого края пятого пальца.
- Врожденная узловатость пальцев кисти Garrod.
- Изолированный щелкающий палец с вовлечением волокон окружающих кольцевидную связку А1.
- Эктопические области:
- Подошвенный фиброматоз (болезнь Ледерхозе) - 5-20%.
- Болезнь Пейрони - 2-4%.
Осмотр
- Нарисовать схему протяженности заболевания в истории болезни
- Вклеить клинические фотографии.
- Функция. Выяснить ограничение функций, уточнить, что именно невозможно выполнить и пожелания пациента.
- Амплитуда движений и углы:
- Измерить амплитуду активных и пассивных движений всех пальцев.
- Сжать кисть в кулак.
- Полное разгибание пальцев.
- Крючковидный захват.
- Измерить углы сгибания и разгибания в суставах.
- Сгибательная деформация (тяж ограничивает разгибание) и/или контрактура сустава (поражение сустава - фиброзные изменения вследствие болезни Дюпюитрена)?
- Разгибательный аппарат:
- Осмотреть на наличие деформации в виде бутоньерки (S-образная).
- Проверка ослабления центрального пучка методом Bouvier (согнуть пассивно пястно-фаланговый сустав и отметить, насколько возможно самопроизвольное разгибание проксимального межфалангового сустава).
- Состояние сосудов пальцев:
- Цвет
- Капиллярный ответ
- Пальцевой тест Аллена
- Документировать состояние чувствительности на всех пальцах.
- Важно отметить отсутствие или снижение после предшествовавших операций, в противном случае вы рискуете получить обвинение в снижении чувствительности после вашей операции.
Информированное согласие
- Объяснить характер болезни Дюпюитрена
- Объяснить суть операции и реальные перспективы (например, степень возможного улучшения).
- Обсудить выбор донорской зоны при необходимости дермофасциэктомии.
- Контрактуру Дюпюитрена нельзя устранить путем операции, рецидив возможен даже при тщательном высокопрофессиональном выполнении вмешательства.
- Потребуется определенная помощь дома в течение первых нескольких недель после операции (особенно это касается одиноких больных).
- Рекомендуется прекратить курение, особенно перед дермофасциектомией.
- Курение повышает вероятность длительного заживления ран, развития инфекции, отторжения кожных трансплантатов и плохого результата.
- Присутствует некоторый риск повреждения нервов, особенно при выраженной контрактуре или повторном вмешательстве.
- Небольшой риск образования гематомы.
- Необходимость иммобилизации после операции.
- Необходимость возвышенного положения конечности после операции.
- Необходимость реабилитации после операции.
- Для получения хорошего результата это не менее важно, чем сама операция.
- Может потребоваться шинирование.
- Для заживления ран потребуется 2-3 недели.
- Существует риск тугоподвижности пальцев, особенно после обширного вмешательства.
- Может появиться непереносимость холода, вызывающая тревогу из-за синюшного цвета пальцев. Необходимо носить перчатки в холодную погоду.
- Определенный риск развития комплексного регионарного болевого синдрома (объяснить).
- Водить машину можно через 3^ недели.
- Выполнять тяжелую физическую работу, по крайней мере, через 6-8 недель (зависит от обширности вмешательства).
- Для полного выздоровления требуется три месяца.
Операции
Показания к оперативному лечению
- (Снижение функции:
- Невозможность расправить ладонь из-за сгибания в пястно-фаланговом суставе (обычно > 20°)
- Супинация пальца из-за спирального тяжа.
- Вовлечение в процесс проксимального межфалангового сустава, приводящее к ограничению функции (обычно > 30° для пятого и четвертого пальца п > 20° для третьего и второго пальцев).
- Быстрое прогрессирование заболевания.
- Раннее превентивное оперативное вмешательство не играет никакой роли, так как рецидив неизбежен. Операцию следует отложить до появления симптоматики, даже у молодых пациентов с выраженной предрасположенностью.
Основные принципы
- Ндиного мнения по поводу операции при контрактуре Дюпюитрена нет, и планирование может быть трудным.
- Избегать чрезмерной отслойки кожи.
- Ч.мце менять лезвие скальпеля.
- Выделение выполнять скальпелем, а не ножницами.
- Найти и выделить сосудисто-нервные пучки в наиболее доступном месте, не и тронутом патологическим процессом, например, в основании основной фаланги, проксимальнее складки пястно-фалангового сустава (дистальнее края волокон Skoog) и проследить их в дистальном направлении на пальце.
- Выделять пучки осторожно ножницами для тенотомии.
- Выполнять разрезы близкие к прямой линии с последующим выполнением Z-пластики, таким образом, чтобы поперечные линии разрезов после перемещения треугольников располагались вдоль складок сустава.
- При истонченной или измененной коже треугольных лоскутов оставить рану открытой или выполнить пластику полнослойным кожным трансплантатом.
Разрезы
У каждого хирурга на основании собственного опыта формируются свои предпочтения в отношении кожных разрезов. Применяется обычное правило выполнения разрезов на кисти, но с некоторыми дополнениями.
Следует избегать широкой отслойки кожи и препаровки:
- Более вероятно формирование мертвого пространства для гематомы (с последующим инфицированием).
- Провоцирует рецидив.
- Увеличивает риск некроза кожи.
При вовлечении в процесс кожи необходимо соблюдать осторожность при выделении тонких кожных лоскутов с узким основанием над зоной измененного ладонного апоневроза. Иногда лучше иссечь кожу и выполнить пластику полнослойным кожным трансплантатом, чтобы избежать осложнений и длительного заживления раны. Некроз верхушек кожных лоскутов ведет к развитию инфекции и длительному заживлению ран (и соответственно длительной иммобилизации в послеоперационном периоде), с вероятным развитием тугоподвижности.
Прямолинейные разрезы (Skoog)
- Применимы над продольными тяжами измененного ладонного апоневроза при условии ушивания с Z-пластикой, с размещением рубцов по линии складок пястно-фалангового и проксимального межфалангового суставов.
- Минимальная отслойка кожи.
- Z-пластика удлиняет рубец, способствуя разгибанию пальца.
С-образный разрез
С-образные разрезы с длиной плеча приблизительно I см, могут быть использованы для частичной фасциэктомии (техника Moerman's).
Поперечные разрезы
Могут быть использованы на ладони изолированно или в комбинации с продольными разрезами. Избегать образования лоскутов кожи с дистальным основанием в межпальцевых промежутках (путем комбинации нескольких продольных и поперечных разрезов). Они плохо кровоснабжаются (кровоснабжение осуществляется из проксимального источника) и могут погибнуть. При случайной ошибке выполнить пластику полнослойным кожным трансплантатом.
Метол открытой ладони
- Описан McCash.
- Поперечные ладонные разрезы оставляют открытыми, для дренажа гематомы и определенной компенсации укорочения кожи после коррекции контрактуры пальцев.
- Заживление через 2-6 недель, не мешают движениям при минимальной болезненности.
- Изолированные поперечные разрезы осложняют доступ к продольно ориентированным сосудисто-нервным пучкам и требуют значительной отслойки кожи ладони для иссечения измененного ладонного апоневроза.
Фасииотомия
Пересечение измененных тяжей ладонного апоневроза (фасциотомия или апоневротомия) может выполняться как при открытом, так и закрытом доступе, обычно под местной анестезией подкожной иглой или кончиком лезвия скальпеля № 11. Обычно используется при изолированных тяжах на ладони над поперечными волокнами Skoog. Хотя существуют энтузиасты, пропагандирующие чрескожную фасциотомию, основным показанием является наличие отдельного ладонного тяжа у пациентов пожилого возраста, сторонники чрескожной фасциотомии с энтузиазмом пропагандируют метод, основным показанием для которого является отдельный ладонный тяж у пожилых пациентов, желающих просто выпрямить палец в пястно-фаланговом суставе для облегчения функции кисти или гигиены. При закрытом чрескожном проведении существует риск повреждения пальцевого нерва, что очень опасно. При открытом вмешательстве легче выполнить сегментарную фасциэктомию по типу техники Moerman, обеспечивающей длительное улучшение. Пересечение тяжа при фасциэктомии позволяет разогнуть палец для осуществления доступа к измененным структурам на пальце. Необходимо мобилизовать тяж как можно больше, насколько позволяет безопасность, до его пересечения. Это обеспечит сопротивление, необходимое для некоторого облегчения пересечения.
Фасциэктомия
Это иссечение измененного ладонного апоневроза. Существует несколько уровней фасциэктомии (согласно степени заболевания и предпочтений хирурга); терминология произвольная, в связи с чем часто возникает путаница.
Сегментарная фасциэктомия (методика Moerman)
Короткие (1-2 см) участки измененного ладонного апоневроза иссекаются небольшими С-образными надрезами. Разрезы могут быть выполнены с различной ориентацией «С» по мере продвижения в дистальном направлении на ладони. Такое прерывание тяжа позволяет восстановить разгибание с минимальными послеоперационными последствиями, так как вмешательство относительно неинвазивио. Методика также позволяет сформировать зазор между концами тяжа, что исключает возможность их соединения и контракции. Преимуществом метода является также возможность выполнения под «компактной» местной инфильтрационной анестезией.
Ограниченная или региональная фасциэктомия
Объем иссечения обычно продольно ориентированных тяжей измененного ладонного апоневроза на ладони и/или пальцах различен. Это наиболее часто выполняемая операция при неосложненной первичной форме контрактуры Дюпюитрена.
Поперечные волокна Skoog на ладони должны быть сохранены, где это возможно (при первичной форме они обычно не поражены). При последующих операциях они служат своего рода «изоляцией», и хирург может быть уверен, что сосудисто-нервные пучки расположены глубже этих волокон, проксимальнее уровня дистальной ладонной складки.
Раликальная фасциэктомия
Концепция радикальной фасциэктомии подразумевает лечение с широким иссечением всех видимых продольных и вертикальных волокон (как при злокачественном заболевании).
В опубликованных работах не выявлено уменьшения процента рецидивов. Высок процент образования гематом и длительного заживления ран, а туго-подвижность кисти выражена более, чем после консервативного лечения. Эта операция стала менее популярной, так как не выявлено каких-либо ее преимуществ перед ограниченной фасциэктомией, а частота осложнений выше.
Дермофасциэктомия
Метод иссечения нормальной или измененной кожи, подкожной клетчатки и фасции ближе к среднебоковой линии из эстетических соображений с замещением полнослойным кожным трансплантатом. Удаляется большая часть тканей, потенциально подверженных воздействию при развитии или рецидиве заболевания. Трансплантаты лучше приживаются на пальцах, чем изолированно на ладони. Приживление трансплантатов, проходящих с пальца на ладонь через пястно-фаланговый сустав, лучше, чем изолированных на ладони.
Показания к лермофасциэктомии
- Значительное поражение кожи,
- Вторичное укорочение кожи вследствие контрактуры,
- Использование пластики полнослойным кожным трансплантатом во время предыдущих операций при агрессивной форме заболевания или рецидиве.
Контрактура проксимального межфалангового сустава
По мере накопления опыта уже во время осмотра кисти можно увидеть, обусловлена ли утрата разгибания проксимального межфалангового сустава натяжением тяжа на уровне сустава, или причиной ее является патологический процесс в самом суставе, развившийся вследствие болезни Дюпюитрена или же явление носит комплексный характер. В целом можно сказать, чем больше объем манипуляций с суставом, тем больше будут отек и тугоподвижность в послеоперационном периоде, кроме этого период разработки сустава (если таковая будет вообще возможна) также увеличится. Наиболее опасны утрата дооперационной амплитуды сгибания или появление болей в суставе, приводящие к нарушению функции. Освобождение структур сустава следует выполнять последовательно и с большой осторожностью. Возможно, лучше не добиваться полного разгибания пальца и сохранить дооперационный объем сгибания, чем получить полное разгибание и крайне тугоподвижный и болезненный проксимальный межфаланговый сустав. При инфильтрации фиброзно-синовиального канала сухожилий сгибателей неожиданное улучшение разгибания может дать поперечное рассечение между кольцевидными связками (обычно между А2 и A3, A3 и А4). Шинирование более важно после мобилизации проксимального межфалангового сустава, так как маловероятно, что разгибательный аппарат над суставом, который был долгое время в положении сгибания, достаточен для сохранения достигнутого во время операции разгибания.
Структуры проксимального межфалангового сустава, требующие мобилизации
- Фиброзно-синовиальный канал сухожилий сгибателей пальцев
- Дополнительные коллатеральные связки
- Связки, удерживающие ладонную фиброзно-хрящевую пластинку.
- Проксимальный край ладонной пластинки
Рецидив заболевания
Операция по поводу рецидива контрактуры Дюпюитрена обычно более затруднительна, чем первичное вмешательство.
Причины могут быть разные:
- Распространение заболевания на смежные, ранее не оперированные пальцы,
- Рецидив заболевания на месте ранее выполненного вмешательства. К каждому случаю необходим свой подход.
Часто имеются показания к выполнению дермофасциэктомии.
Следует принять во внимание повреждения одного или обоих сосудов пальца при первой операции.
Послеоперационное ведение
Возвышенное положение кисти после операции важно для предупреждения ненужного отека и скопления раневого отделяемого под лоскутами кожи или трансплантатами на ладони.
Покой. Период покоя (от 3 до 7 дней) и возвышенное положение кисти обеспечивают спадение послеоперационного отека и покой раны. Срок определяется конкретным случаем и принятыми в клинике правилами. Ранние движения в первые сутки после операции ведут к тугоподвижности и боли.
Дермофасциэктомия. Для полного приживления кожных трансплантатов при дермофасциэктомии требуется иммобилизация в течение 7-10 дней ладонной гипсовой повязкой или эластичным бинтом, после чего мягкие ткани будут готовы к интенсивной реабилитации.
Первая неделя. Пациент работает над сгибанием, так как восстановление этого движения функционально более важно и предупреждает расхождение краев раны, которое возможно при интенсивном разгибании (что может привести к длительному заживлению ран со всеми неблагоприятными последствиями).
Вторая неделя.
- Сосредоточиться на разгибании.
- Крючковидный захват. Это тренирует ладонное сгибание и растягивает разгибательный аппарат над проксимальным межфаланговым суставом.
Шинирование
- Решение принимается для каждого конкретного случая.
- Раннее шинирование следует использовать с осторожностью, так как оно может привести к натяжению лоскутов кожи на ладони и замедленному заживлению ран и, следовательно, задержке реабилитации.
- Маловероятно, что послеоперационное шинирование улучшит достигнутое во время операции разгибание, но может помочь сохранить его, что важно.
- Шинирование важно после мобилизации проксимального межфалангового сустава, когда разгибательный аппарат ослаблен и не может поддерживать достигнутое разгибание пальца.
Интраоперационные осложнения
- Повреждение кожи (отверстия) при мобилизации кожных лоскутов
- Повреждения нервов:
- При первичном заболевании должно быть редким.
- Чаще при ревизионных вмешательствах по поводу рецидива заболевания.
- Повреждение сосудов:
- Следует избегать.
- Сосуды повреждаются чаще, чем нервы.
- При повторном вмешательстве может привести к развитию сосудистой недостаточности, особенно, при отсутствии данных о первой операции.
- Недостаточность кровоснабжения:
- Возникает при ревизионном вмешательстве, если сосуды были повреждены во время первой операции.
- Разгибание пальцев, длительное время находившихся в положении сгибания (фиброзное перерождение тканей вокруг сосудисто-нервных пучков), приводит к натяжению пальцевых артерий.
Послеоперационные осложнения
- Гематома
- Инфекция
- Расхождение краев раны/утрата трансплантата
- Отек
- Тугоподвижность
- Потеря сгибания
- Непереносимость холода
- Комплексный региональный болевой синдром
- Рецидив контрактуры
Другое лечение
Ферментативная фасциотомия с использованием коллагеназы проходит стадию клинической апробации. Она может быть полезна при наличии тяжей на ладони, ограничивающих разгибание в пястно-фаланговых суставах.
