Искусственное оплодотворение
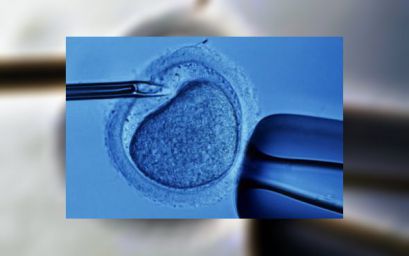
В настоящее время у молодых семей все больше актуальной становится проблема бесплодия.
Бесплодие бывает и мужское, и женское. Даже в случае нормального развития половых органов и внутренних систем организма способность естественного оплодотворения у половых партнеров все равно не составляет 100%. В среднем у каждой пары имеется всего лишь 25% на возникновение оплодотворения и развития беременности. Существует множество причин, почему не происходит оплодотворения. Лишь в немногих случаях беременность развивается после первого же полового контакта. Самым благоприятным моментом для развития беременности является проникновение сперматозоидов в яйцеклетку в момент овуляции. Но даже в случае, если половой акт был совершен в благоприятный для развития беременности момент, может не произойти самой овуляции. Чаще всего оплодотворение наступает после нескольких месяцев овуляции, по прошествии многих циклов развития и созревания яйцеклетки. У каждой женщины имеются индивидуальные особенности развития в организме. Поэтому период ожидания беременности может растягиваться на год, а некоторых случаях даже и дольше. Бесплодной считается та пара, которой в течение двух лет при регулярной половой жизни без предохранения от беременности не удается зачать ребенка. По средним статистическим данным таких пар в России не менее 10%. Причины бесплодия многочисленны, и, к сожалению, установить их удается не всегда. Со стороны женщины причинами бесплодия могут быть как нарушения в строении внутренних половых органов (дефекты маточных труб), так и осложнения после перенесенных заболеваний — спайки, которые приводят к непроходимости маточных труб, изменения в слизистой оболочке матки или шейке матки, а также нарушения процесса овуляции. Со стороны мужчины причинами бесплодия могут быть также либо врожденные аномалии строения внутренних половых органов, либо приобретенные нарушения, приводящие к изменениям в структуре сперматозоидов, уменьшению их количества, снижению жизнеспособности и подвижности. Эти изменения могут быть вызваны перенесенными инфекционными заболеваниями.
Лишь немногие виды бесплодия можно вылечить, пройдя курс обследования и лечения. В большинстве случаев пары прибегают к искусственному оплодотворению. На сегодняшний день самым эффективным и распространенным методом искусственного оплодотворения является метод соединения яйцеклетки и сперматозоида в пробирке. Для осуществления этого метода производится забор незрелых яйцеклеток у женщины. Их берут под местным обезболиванием из яичника специальными инструментами, соблюдая все правила санитарно-гигиенических норм. Дальнейшее их созревание происходит с помощью медикаментозной стимуляции в лаборатории. Также производится забор спермы от мужчины, от которого женщина хочет иметь ребенка. В случае, если женские яйцеклетки не способны к оплодотворению, могут быть использованы донорские яйцеклетки от других женщин.
Как правило, к этому прибегают в редких случаях:
- если у женщины отсутствуют яичники в результате проведенных ранее операций;
- если не вырабатываются полноценные яйцеклетки;
- 3если женщина находится на стадии менопаузы;
- если имеются генетические заболевания, которые могут передаваться по наследству.
С помощью донорской яйцеклетки женщина сможет самостоятельно выносить и родить здорового ребенка.
В настоящее время к женщинам, которые хотят стать донорами яйцеклеток, предъявляют очень серьезные требования. Они должны входить в определенную возрастную группу (не старше 30 лет) и иметь очень хорошее здоровье. Особым требованием является наличие собственных детей. Женщина-донор должна быть нормального телосложения, не страдать избыточным весом, не иметь вредных привычек (как то: курение, употребление алкогольных напитков и наркотических препаратов). Женщины проходят тщательное обследование для исключения хронических внутренних заболеваний, в том числе и гинекологических.
Также им проводятся многочисленные анализы крови для обследования на ВИЧ, сифилис, вирусные гепатиты В и С. Берутся мазки из влагалища на гонорею, хламидии, уреаплазму, микоплазму, герпес и цитомегаловирус. Эти обследования являются обязательными. Прежде чем стать донором яйцеклеток, женщина проходит консультацию у терапевта и психолога. Перед процедурой забора яйцеклетки женщина-донор подписывает договор, согласно которому она не имеет прав на будущего ребенка, развившегося из ее яйцеклетки, и что она не будет разыскивать людей, использовавших ее биологический материал.
Сама процедура является безболезненной и выполняется под наблюдением с помощью ультразвука. Программа донорства является анонимной. При этом ни одной из сторон не предоставляется информация о местонахождении, роде занятий и личных данных (Ф. И. О.) друг о друге. Женщине, обратившейся за донорской яйцеклеткой, предоставляется возможность выбрать себе донора. С этой целью она может узнать лишь общую информацию о доноре. В нее входит внешнее описание женщины: масса тела, рост, цвет глаз и волос, национальность. Перед проведением искусственного оплодотворения пациентка так же, как и донор, подписывает аналогичный договор. Лишь после этого возможно приведение самой процедуры оплодотворения. Для выполнения этой манипуляции могут быть использованы сперма полового партнера женщины или донорские сперматозоиды.
Донорство спермы при искусственном оплодотворении является простым выходом из ситуации, при которой у мужчины определяется абсолютное бесплодие, не поддающееся лечению медикаментозными препаратами. Об абсолютном бесплодии говорят, если отсутствуют яички или же они не вырабатывают сперматозоиды. Также с помощью донорской спермы одинокие женщины, не имеющие половых партнеров, могут родить себе ребенка. К донорству спермы прибегают многие мужчины. В их число входят лица мужского пола, которые имеют опасные профессии, чтобы в случае возможной травмы или несчастного случая они впоследствии могли иметь своих детей.
Донорская сперма при искусственном оплодотворении является решением проблем у пар, в которых мужчина имеет генетические заболевания. Мужчины-доноры так же, как и женщины, должны быть абсолютно здоровы, иметь собственных детей. Их возраст не должен превышать 40 лет. В отличие от женщин-доноров мужчины находятся на постоянном наблюдении у врача и каждые полгода проходят очередное обследование. Сначала у них определяют группу крови и резус-фактор. Затем исследуют кровь на особо опасные инфекции, а сперму — на заболевания, передающиеся половым путем. Одним из обязательных обследований является сдача спермы на спермограмму. С помощью этого анализа определяются количество сперматозоидов в сперме, их активность и жизнеспособность. Если все пройденные анализы и обследования оказываются в норме, то у мужчины проводится забор спермы. После этого выполняется процедура по криоконсервации спермы — замораживание с целью длительного хранения.
Криоконсервация спермы при искусственном оплодотворении является сложным и довольно длительным процессом. Жидкую семенную жидкость сразу же после сбора (в течение 30 мин) переливают в емкость, сделанную из специальных материалов, которые не могут оказывать никакого влияния на особенности спермы и ее качество, а также не являются токсичными. Спустя 60 мин лаборант проводит анализ отстоявшейся семенной жидкости. Ее повторно проверяют на наличие инфекций, а также устанавливают способность сперматозоидов выживать в условиях замораживания. Как правило, при криоконсервации погибает примерно 30% мужских половых клеток. Если все показатели остаются в пределах нормы, то выполняют истинную криоконсервацию. Для выполнения этой процедуры к сперме добавляют специальные вещества — криопротекторы, не допускающие формирования кристаллов воды, которые могут повредить оболочки сперматозоидов. Затем семенная жидкость разделяется в несколько пробирок и охлаждается под действием жидкого азота до температуры — 196 °С. Процесс заморозки выполняют очень медленно. В замороженном состоянии сперматозоиды могут провести очень длительное время, до нескольких десятков лет. Замораживание переносят лишь 75—80% сперматозоидов. Их размораживание проводят лишь перед процедурой оплодотворения. Однако по данным проведенных исследований было выявлено, что при использовании спермы мужчины, у которого имелись врожденные генетические заболевания, после криоконсервации риск их передачи потомству значительно снижается. Объясняется это тем, что замораживания не выдерживают самые слабые из общего числа сперматозоиды, а они обычно и передают генетические заболевания. Замороженную семенную жидкость используют не ранее чем через 6 месяцев с момента консервации. При сдаче спермы с мужчиной подписывается договор о том, что он не будет искать людей, использовавших его сперму, не будет иметь прав на ребенка и общение с ним.
Суть искусственного оплодотворения состоит в том, что полученный сперматозоид помещают в яйцеклетку в лабораторных условиях. В результате искусственного соединения половых клеток вероятность образования плодного яйца, а впоследствии и эмбриона достигает почти 95%. Первое искусственное оплодотворение было проведено в 1993 г. бельгийскими учеными. Сегодня этот способ используют повсеместно, он пользуется большой популярностью, так как позволяет решить проблему бесплодия многих семей.
Искусственное оплодотворение проводится в следующих случаях:
- если в семенной жидкости мужчины содержится малая концентрация зрелых и жизнеспособных сперматозоидов;
- при полном отсутствии половых клеток или их малой активности;
- при отсутствии положительного эффекта от проведения медикаментозного лечения.
Непосредственно сама процедура соединения половых клеток мужчины и женщины осуществляется в несколько этапов.
На первом этапе яйцеклетку помещают в специальную пробирку, где она под действием медикаментозных препаратов заканчивает свой цикл развития и достигает полного созревания. Затем ее переносят в емкость — чашку Петри, в которой находится определенный раствор с содержанием всех необходимых питательных веществ. Он благоприятствует соединению клеток и развитию плодного яйца, и в нем будет происходить оплодотворение. Для оплодотворения из семенной жидкости отбираются самые активные и жизнеспособные сперматозоиды.
На втором этапе с помощью специальных инструментов лаборант-эмбриолог переносит сперматозоид к яйцеклетке и внедряет его внутрь нее.
Во время последнего, третьего этапа происходит соединение генетической информации половых клеток, осуществляется тщательный контроль за развитием плодного яйца в эмбрион.
Проведение искусственного оплодотворения в лабораторных условиях требует большого внимания от высококвалифицированного персонала, а также для этого необходимо специальное оборудование. Чтобы повысить шансы закрепления плодного яйца в полости матки, проводят оплодотворение нескольких яйцеклеток. После этого их помещают в матку и ждут результата. Не все оплодотворенные клетки могут прижиться в матке, очень часто лишь одна из них развивается в полноценного ребенка. Однако в последнее время участилось развитие сразу нескольких оплодотворенных яйцеклеток, дающих в результате двойни и тройни.
Искусственная инсеминация — манипуляция, при которой женщине в полость матки вводится семенная жидкость мужчины.
Применяют эту процедуру при:
- импотенции мужчины или отсутствии эякуляции, когда при половом акте не происходит семяизвержение;
- низком качестве семенной жидкости, если в ней нет или недостаточное количество полноценных сперматозоидов;
- дефекте или изменениях в строении шейки матки у женщин, когда секрет, вырабатываемый в цервикальном канале, нейтрализует всех жизнеспособных вперматозоидов и не позволяет им проникать в полость матки.
Для выполнения искусственной инсеминации обязательным условием для женщин является полная проходимость труб матки, чтобы сперматозоиды, внедренные в полость матки, могли самостоятельно достичь яйцеклетки.
Суть процедуры искусственной инсеминации заключается во внесении обработанной спермы в матку. Дальнейшее движение сперматозоидов и оплодотворение осуществляются ими самостоятельно.
Для проведения этой процедуры семенную жидкость мужчины отправляют на специальну1о обработку. Ее очищают от лишней жидкой части, содержащей незрелые сперматозоиды, клеточных частиц. В результате такой обработки остаются зрелые активные сперматозоиды. Именно их и переносят в матку. Перед искусственной инсеминацией женщина должна пройти специальную подготовку, которую начинают с начала менструального цикла. Во время нее женщине вводят медикаментозные препараты, которые способствуют формированию и полному созреванию не одной, а нескольких яйцеклеток. В момент выхода яйцеклеток из яичника женщине в полость матки внедряют обработанную сперму. Положительный эффект отмечается примерно в 30% случаев. Наилучшие результаты наблюдались у определенной группы женщин не старше 30 лет, у которых были свободно проходимы две маточные трубы и созревали несколько яйцеклеток.
Также существует способ искусственного оплодотворения, во время которого очищенную семенную жидкость помещают сразу в маточную трубу, где находится яйцеклетка. Производят эту процедуру, если у женщины устанавливается бесплодие, причина которого неизвестна, проходимы обе маточные трубы, и если выявляется эндометриоз — заболевание, при котором сильно разрастаются ткани влагалища и шейки матки, вызывая образование доброкачественных опухолевых очагов. Вся процедура выполняется под обезболиванием. Через специальный катетер в дальнюю часть маточной трубы, рядом с яичником под контролем ультразвукового исследования доставляются сперматозоиды и, если необходимо, донорская или собственная яйцеклетка. Собственно оплодотворение происходит самостоятельно. Эффективность этого метода искусственного оплодотворения составляет примерно 30%.
В настоящее время все больше семейных пар прибегают к методу экстракорпорального оплодотворения. Суть этого метода искусственного оплодотворения заключается» в том, что оплодотворение женской половой клетки проводят в лабораторных условиях, затем плодное яйцо выращивают до стадии зародыша и переносят в полость матки для дальнейшего развития. Этот метод применяют при полном непрохождении маточных труб у женщины или их отсутствии после травм или оперативных вмешательств. Первое успешное искусственное экстракорпоральное оплодотворение было проведено в 1978 г. английскими эмбриологами. Этот метод широко используется при всех видах бесплодия, как мужского, так и женского, которое не поддается лечению медикаментозными препаратами. Сама процедура оплодотворения происходит в несколько этапов.
Во время первого этапа выполняется стимуляция женских половых желез гормональными препаратами с целью получения зрелых половых клеток. Причем чем больше будет их количество, тем больше шансов получить положительный результат. Осложниться данная гормональная стимуляция может возникновением у женщины неприятных или болевых ощущений в нижней части живота. Однако при появлении данных ощущений их можно устранить, и это не влияет на ход дальнейших манипуляций.
Вторым этапом является процедура забора зрелых яйцеклеток из яичника. Выполняется она под контролем ультразвука. Для этого доктор вводит специальную иглу через влагалище или переднюю брюшную стенку к яичнику и забирает несколько готовых к оплодотворению яйцеклеток. Эта процедура проводится под местным обезболиванием, является малотравматичной и не наносит вреда здоровью женщины. Во время забора женских половых клеток из яичника доктор извлекает 3—5 яйцеклеток. После этого яйцеклетки переносят в специальную питательную среду и помещают на 3—4 ч в инкубатор, где поддерживается определенный температурный режим.
Третий этап включает в себя непосредственно оплодотворение яйцеклетки спермой и образование зародыша.
Встречаются случаи, когда эмбриологам приходится самостоятельно вводить сперматозоид внутрь яйцеклетки. Делается это при помощи специальной техники, способной работать с микроскопическими клетками. Спустя двое-трое суток с момента слияния мужской и женской половых"клеток полученные зародыши с помощью специального катетера помещаются в полость матки для дальнейшего развития. Эта процедура не сопровождается болезненными ощущениями и не требует проведения обезболивания. Оставшиеся яйцеклетки и несколько развившихся зародышей замораживаются методом криоконсервации. В дальнейшем они также могут быть использованы, если беременность после первой попытки не наступила.
После введения зародыша женщине используются гормональные препараты, которые активируют плодное яйцо к развитию и закреплению в полости матки. Далее наступает время ожидания, как для женщины, так и для врачей. На этот период времени женщине рекомендуется особенно чутко относиться к состоянию своего здоровья, избегать излишних эмоциональных и физических нагрузок, так как это может оказывать влияние на состояние эмбриона. Судить об успешности экстракорпорального оплодотворения можно лишь спустя 3 недели, когда во время ультразвукового исследования подтверждается наличие беременности. Несмотря на то, что во время экстракорпорального оплодотворения в полость матки помещается несколько зародышей, вероятность развития одного полноценного плода составляет не более 25%.
Этот вид лечения бесплодия является самым последним шансом, когда женщина хочет родить ребенка. Хотя сама процедура не представляет особых сложностей, организм женщины должен быть тщательно обследован и подготовлен к дальнейшей беременности. Процедура обследования включает в себя ультразвуковое исследование внутренних половых органов женщины, сдачу крови на содержание в ней различных гормонов, на наличие особо опасных инфекций (гепатит В и С, ВИЧ, сифилис), мазки на инфекции, передающиеся половым путем. Все те же обследования необходимо пройти и мужчине, от которого будет забираться семенная жидкость, а также сдать спермограмму. Если ранее партнеры, желающие иметь ребенка, не проходили лечение, а у них выявляются какие-либо отклонения от нормальных показателей, то им проводят корректировочную терапию. В среднем полное обследование осуществляется не более чем за 1 — 1,5 месяца, а иногда, если необходимо лечение, это занимает до полугода. Тщательное обследование и лечение необходимы для того, чтобы максимально уменьшить риск развития осложнений во время будущей беременности.
По данным последних исследований было отмечено, что у женщин, вынашивающих беременность, после экстракорпорального оплодотворения осложнения возникают в несколько раз чаще, чем у женщин с естественным оплодотворением. Связано это бывает в большинстве случаев с низким уровнем здоровья у этих женщин. Чаще всего возникают такие осложнения, как внематочная беременность, преждевременное самопроизвольное прерывание беременности, а также проблемы, связанные с внедрением плодного яйца в слизистую оболочку полости матки.
Отрицательным следствием экстракорпорального оплодотворения является развитие многоплодной беременности, так как выносить многоплодную беременность гораздо сложнее и не всегда удается. В этом случае можно провести удаление лишних эмбрионов из полости матки и оставить 2 плода.
Роды у женщин, прошедших лечение бесплодия методом экстракорпорального оплодотворения, проходят так же, как и у остальных женщин, — через естественные родовые пути. Однако в случае развития серьезных осложнений во время беременности или при нарушениях в состоянии здоровья как женщины, так и плода рекомендуется хирургическое завершение беременности методом кесарева сечения.
Дети, рожденные в результате метода искусственного оплодотворения, ни по каким параметрам не отличаются от остальных детей. В большинстве случаев они даже отличаются более крепким здоровьем и быстрым развитием по сравнению со своими сверстниками. Связано это с тем, что во время подготовки к переносу в полость матки эмбрионы тщательно исследуют и отбирают самые здоровые и жизнеспособные. Еще одним положительным моментом искусственного оплодотворения является то, что дети являются более долгожданными, а в связи с этим родители пытаются дать им как можно лучшее воспитание и образование.
Однако искусственное оплодотворение не всегда дает положительные результаты. В среднем только 30 из 100 оплодотворенных яйцеклеток могут прижиться в матке, а лишь 25% из этих беременностей закончатся родами полноценного доношенного ребенка. По последним данным примерно 6% беременностей после искусственного оплодотворения заканчиваются самопроизвольным абортом.
